Authored by Charles Coffey, MD & Tamer Ghanem, MD PhD; herausgegeben von Ellie Maghami, MD FACS
AHNS Education Committee
Einführung
Dieses Dokument soll eine Unterart von Kopf-Hals-Krebs vorstellen, die als Oropharynx-Krebs bekannt ist, und die normale Anatomie und Physiologie des Oropharynx wird überprüft. Faktoren, die zur Krebsentstehung in diesem Bereich führen können, werden definiert. Es werden Informationen zu Diagnose, Behandlung und zu erwartenden Ergebnissen dieser Erkrankung gegeben.
Anatomie & Funktionelle Betrachtungen
Der Oropharynx ist das mittlere Kompartiment des Pharynx, d.h. des Rachens; es ist der Bereich des Rachens zwischen dem Nasopharynx (oberes Kompartiment) und dem Hypopharynx (unteres Kompartiment). Der Oropharynx umfasst die Tonsillen, den Zungengrund, den weichen Gaumen und die Rachenwände. Mehrere dieser Unterbereiche sind sehr häufige Orte für die Entwicklung von Kopf- und Halskrebs, und ein Tumor, der in einem dieser Unterbereiche auftritt, kann grob als oropharyngealer Tumor kategorisiert werden. Es ist wichtig, den Oropharynx von der Mundhöhle zu unterscheiden, da sich Tumore, die an diesen beiden Orten entstehen, unterschiedlich verhalten können und sehr unterschiedliche Überlegungen hinsichtlich der Funktion und der angemessenen Behandlung erfordern.
Die Tonsillen (auch Gaumenmandeln genannt) sind Ansammlungen von lymphatischem Gewebe, die sich auf beiden Seiten des Oropharynx befinden und an der Immunfunktion des Aerodigestivtrakts beteiligt sind. Obwohl die Tonsillen in der Kindheit recht groß sein können, bilden sie sich im Allgemeinen mit dem Alter zurück, und bei vielen Erwachsenen ist nur noch sehr wenig sichtbares Tonsillengewebe vorhanden. Eine Vergrößerung oder Asymmetrie der Tonsillen bei einem Erwachsenen kann einfach eine anatomische Variante sein, kann aber auch ein Hinweis auf das Vorhandensein eines Tumors sein. Es wurde nicht festgestellt, dass die Entfernung der Tonsillen den Immunstatus beeinträchtigt.
Der Zungengrund (oder Zungenbasis) bezieht sich auf den Teil der Zunge, der sich im Oropharynx (hinteres 1/3 der Zunge) befindet. Der Zungengrund unterscheidet sich funktionell und anatomisch von der oralen Zunge, die der Teil der Zunge ist, der sich in der Mundhöhle befindet (vordere 2/3 der Zunge) und für Sprechen und Sprache am wichtigsten ist. Die Muskeln des Zungengrundes sind mehr am Schlucken als am Sprechen beteiligt und spielen eine entscheidende Rolle bei der Kontrolle der Passage von Nahrung und Flüssigkeiten aus dem Mund in den Rachen. Eine Funktionsstörung des Zungengrundes aufgrund eines Tumors, eines Gewebeverlustes durch eine Operation oder durch Strahleneinwirkung kann zu Schluckbeschwerden oder Aspiration (Verschütten von Flüssigkeiten in den Kehlkopf oder den Stimmlippenraum) führen.
Der weiche Gaumen ist eine muskuläre Weichteilschlinge, die sich hinter dem harten Gaumen oder dem Dach des Mundes befindet. Der weiche Gaumen trennt beim Sprechen und Schlucken die Nase und den Nasenrachenraum vom Rest des Rachens und der Mundhöhle. Die Unfähigkeit, den weichen Gaumen zu schließen (velopharyngeale Insuffizienz) aufgrund eines Tumors, einer Resektion oder einer Narbe kann zu hypernasalem Sprechen sowie zu einem Reflux von Flüssigkeiten in die Nase während des Schluckens führen. Die seitlichen und hinteren Wände des Oropharynx bestehen hauptsächlich aus Muskeln, die eine unterstützende Rolle in der pharyngealen Phase des Schluckens spielen.
Epidemiologie
Der Oropharynx ist eine der häufigsten Stellen für Kopf- und Halskrebs in den Vereinigten Staaten. Es wird geschätzt, dass in den Vereinigten Staaten jedes Jahr 11.000-13.000 neue Fälle von Oropharynxkrebs diagnostiziert werden (Jemal; Siegel; CDC). Die überwiegende Mehrheit dieser Tumore sind Plattenepithelkarzinome, ein Krebs, der aus Plattenepithelzellen entsteht, die den oberen Aerodigestivtrakt auskleiden. Plattenepithelkarzinome können auch an zahlreichen anderen Stellen entstehen, z. B. in der Haut, der Lunge, der Blase und dem Gebärmutterhals, aber das Tumorverhalten und die Behandlungsmöglichkeiten sind an den verschiedenen Körperstellen sehr unterschiedlich. Bei Männern ist die Wahrscheinlichkeit, an einem oropharyngealen Plattenepithelkarzinom (OPSCC) zu erkranken, mehr als viermal so hoch wie bei Frauen, mit einem jährlichen Gesamtrisiko von 6,2 pro 100.000 Männer im Vergleich zu 1,4 Fällen pro 100.000 Frauen (Jemal, CDC). Die Inzidenz in den USA ist bei weißen und schwarzen Männern am höchsten und bei Hispanics, Native Americans und Asiaten/Pazifikinsulanern am niedrigsten.
Risikofaktoren
Tabak und Alkohol
Tabakkonsum hat sich als primärer Risikofaktor für die Mehrzahl der Krebserkrankungen des Kopf-Hals-Aerodigestivtrakts etabliert (Sturgis 04, Sturgis 07). Das Lebenszeitrisiko, an Kopf- und Halskrebs zu erkranken, ist bei Rauchern um das 10-fache erhöht, und das Ausmaß des Risikos steigt bei den stärksten Rauchern auf das 25-fache. Alkoholkonsum ist ein unabhängiger Risikofaktor für die Entwicklung von Kopf- und Halskrebs. Obwohl das Risiko bei chronisch schwerem Alkoholkonsum höher ist, gibt es einige Hinweise darauf, dass auch leichter Alkoholkonsum das Risiko für die Entwicklung von Oropharynxkarzinom erhöht (Bagnardi). Der kombinierte Konsum von Tabak und Alkohol erhöht das Krebsrisiko weiter (Masberg). In der Vergangenheit wurden bis zu 90 % der Plattenepithelkarzinome im Kopf- und Halsbereich, einschließlich OPSCC, auf Tabak- und Alkoholmissbrauch zurückgeführt (Sturgis 04). Der Tabakkonsum in den Vereinigten Staaten ist in den letzten fünf Jahrzehnten stetig zurückgegangen, wobei der Prozentsatz der aktiven Raucher von 43 % im Jahr 1965 auf unter 20 % im Jahr 2010 gesunken ist (Mariolis, Skinner). Der Pro-Kopf-Alkoholkonsum hat einen bescheideneren Rückgang gezeigt, von 2,7 Gallonen pro Jahr Mitte der 1980er Jahre auf 2,26 Gallonen pro Jahr im Jahr 2010 (LaVallee). Diese Trends gingen im Allgemeinen mit sinkenden Raten der Inzidenz und Mortalität von Kopf- und Halskrebs einher.
Human-Papilloma-Virus
Trotz sinkender Raten des Tabak- und Alkoholkonsums sind die Raten des Oropharynx-Krebses im letzten Jahrzehnt stetig angestiegen. Dies ist vor allem auf die Zunahme von Krebserkrankungen zurückzuführen, die mit einer Infektion mit dem humanen Papillomavirus (HPV) zusammenhängen. Humane Papillomviren sind eine große Gruppe verwandter Viren, die durch vaginalen, oralen und analen Sex verbreitet werden. HPV ist die häufigste sexuell übertragbare Infektion in den Vereinigten Staaten und betrifft mehr als die Hälfte der sexuell aktiven Personen irgendwann in ihrem Leben (NCI). Mehrere HPV-Stämme werden mit einem erhöhten Risiko für die Entwicklung von Gebärmutterhals-, Genital- und Oropharynxkrebs in Verbindung gebracht. Die Infektion von Epithelzellen durch Hochrisiko-HPV-Stämme ist mit der Produktion von viralen Proteinen verbunden, die schließlich die normale Fähigkeit der Zelle, das Tumorwachstum zu unterdrücken, beeinträchtigen können. Das Immunsystem eliminiert die HPV-Infektion bei den meisten Patienten erfolgreich, und nur ein kleiner Teil der Patienten, die mit Hochrisiko-HPV-Stämmen infiziert sind, entwickelt einen HPV-bezogenen Krebs. Es wird geschätzt, dass etwa 7 % der 14- bis 69-Jährigen in den USA zu einem beliebigen Zeitpunkt eine orale HPV-Infektion haben, die durch eine Mundspülung nachgewiesen wird. Ungefähr die Hälfte (3,7%) dieser Infektionen sind mit Hochrisiko-HPV-Stämmen (Gillison 2012; Sanders). Die Zeitspanne zwischen einer oralen HPV-Infektion und der Entwicklung eines HPV-bedingten Oropharynxkarzinoms wird auf 15 bis 30 Jahre geschätzt. Somit spiegelt der seit den 1990er Jahren beobachtete Anstieg des OPSCC zu einem großen Teil Veränderungen der Sexualpraktiken in den 1960er und 1970er Jahren wider.
Das Risikoprofil für HPV-bedingtes OPSCC unterscheidet sich von den meisten Kopf-Hals-Krebsen. Im Vergleich zu Patienten mit Nicht-HPV-Tumoren sind Patienten mit HPV-positivem OPSCC eher jung, weiß, mit höherem sozioökonomischen Status, Nichtraucher und Nichttrinker. Die sexuelle Vorgeschichte ist stark mit HPV-positiven Krebserkrankungen assoziiert. Ein signifikanter Anstieg des OPSCC-Risikos wurde mit der Anzahl der Sexualpartner im Leben, mit oralem Sex in der Vorgeschichte, mit einem früheren Alter beim sexuellen Debüt, mit der seltenen Verwendung von Barrieremitteln beim Sex, mit einer lebenslangen Vorgeschichte von sexuell übertragbaren Krankheiten und bei Männern mit einer Vorgeschichte von gleichgeschlechtlichen sexuellen Kontakten in Verbindung gebracht (Heck; Gillison 2008).
Eine Assoziation zwischen Kopf-Hals-Krebs und Marihuana-Konsum wurde nachgewiesen, aber es bleibt unklar, ob Marihuana-Konsum ein unabhängiger Risikofaktor für OPSCC ist (Gillison 2008). Eine schlechte Mundgesundheit, einschließlich Parodontalerkrankungen und Zahnverlust, wurde mit der Ätiologie von Mund- und Rachenkrebs in Verbindung gebracht, aber die Assoziationen waren bescheiden und die Beweise waren im Allgemeinen nicht schlüssig (Divaris). Ein hoher Verzehr von Obst und Gemüse könnte in gewissem Maße schützend für Mund- und Rachenkrebs sein, obwohl die Beweise dafür nicht schlüssig sind (Lucenteforte).
Diagnose & Abklärung
Jeder Patient mit einer anhaltenden Masse im Hals oder Rachen oder mit Symptomen, die auf ein Oropharynxkarzinom hindeuten, sollte zur weiteren Abklärung an einen HNO-Arzt oder Kopf-Hals-Chirurgen überwiesen werden. Zu den Symptomen eines Oropharynxkarzinoms können Rachenschmerzen, Schluckbeschwerden, Gewichtsverlust, Ohrenschmerzen, Stimmveränderung und blutiger Speichel gehören. Die Erstuntersuchung besteht aus einer detaillierten Anamnese und einer umfassenden Untersuchung des Kopfes und des Halses, die in der Regel eine Untersuchung des Rachens und des Kehlkopfes mit einem kleinen flexiblen Endoskop in der Praxis beinhaltet. Alle verdächtigen Tumoren des Oropharynx sollten zur histopathologischen Beurteilung biopsiert werden. In vielen Fällen ist es möglich, eine Biopsie in der Klinik durchzuführen, wenn eine Läsion entweder direkt durch den Mund oder über eine flexible Endoskopie leicht zugänglich ist. In vielen Fällen erfordert die Auswertung jedoch eine zusätzliche Untersuchung und Biopsie unter Vollnarkose in einem Operationssaal. Solche Eingriffe können in der Regel in weniger als dreißig Minuten abgeschlossen werden und können in den meisten Fällen ambulant durchgeführt werden. Unter bestimmten Umständen ist es möglich, durch eine Nadelbiopsie (Feinnadelaspiration oder FNA) ausreichendes Gewebe für die Diagnose zu gewinnen, wenn ein Lymphknoten im Nacken von Krebs befallen ist (d. h. eine Nodalmetastase). Die Nadelbiopsie wird meist in der Klinik durchgeführt und erfordert keine Narkose, obwohl sie möglicherweise nicht den gleichen Grad an Staging-Informationen liefert wie eine Untersuchung unter Narkose. Die Untersuchung der Biopsieproben auf den HPV-Status wird in allen Fällen empfohlen. Ein HPV-positiver Status sagt im Allgemeinen bessere Ergebnisse mit Standardtherapien voraus, aber diese Information sollte derzeit nicht verwendet werden, um Entscheidungen bezüglich der Behandlung zu treffen, mit Ausnahme von sorgfältig überwachten klinischen Studien.
Alle Patienten mit einer bestätigten Diagnose von OPSCC sollten von einem multidisziplinären Behandlungsteam untersucht werden. Bildgebende Untersuchungen sollten durchgeführt werden, um den Primärtumor, den Befall von Lymphknoten im Hals und Anzeichen für eine metastatische Ausbreitung des Krebses über Kopf und Hals hinaus zu beurteilen. Der Arzt kann entweder eine Computertomographie (CT) oder eine Magnetresonanztomographie (MRT) des Halses anordnen, um den Pharynx und die Lymphknoten im Hals zu beurteilen. Diese Untersuchung sollte in fast allen Fällen mit intravenösem Kontrastmittel durchgeführt werden, mit Ausnahme von Patienten mit eingeschränkter Nierenfunktion oder einer Allergie gegen Kontrastmittel. Eine Computertomographie des Brustkorbs ist ebenfalls in den meisten Fällen angezeigt, um das Vorhandensein von Krebsmetastasen in der Lunge oder in den Lymphknoten des Brustkorbs festzustellen. Die Positronen-Emissions-Tomographie (PET) wird ebenfalls immer häufiger zur Voruntersuchung eingesetzt, insbesondere bei Patienten mit fortgeschrittener Erkrankung.
Als Teil der Voruntersuchung sollten alle Patienten, die sich für eine Strahlentherapie entscheiden, vor der Behandlung zahnärztlich untersucht werden. Aufgrund der Auswirkungen der Strahlung auf den Knochen und das umliegende Gewebe besteht ein deutlich erhöhtes Risiko für knochenbedingte Komplikationen bei zahnärztlichen Eingriffen, die nach einer Strahlentherapie durchgeführt werden. In den schwersten Fällen kann eine Zahnextraktion oder Infektion nach der Bestrahlung zum Absterben von Knochengewebe (Osteoradionekrose) führen, was eine chirurgische Entfernung des Knochens erfordert. Um das Risiko dieser Komplikationen zu minimieren, kann eine Zahnextraktion vor der Bestrahlung empfohlen werden, wenn Anzeichen von Karies oder fortgeschrittener Parodontalerkrankung vorliegen. Vor der Bestrahlung sollten alle Patienten auf ihre Ernährung und ihre Sprach- und Schluckfähigkeit untersucht werden. Bei Patienten, die aufgrund des OPSCC einen erheblichen Gewichtsverlust oder Schluckbeschwerden haben, kann es sinnvoll sein, vor der Behandlung eine Ernährungssonde in den Magen zu legen. Viele Patienten sind jedoch in der Lage, während der gesamten Behandlungsdauer eine orale Ernährung beizubehalten, so dass nicht bei allen Patienten eine Ernährungssonde gelegt werden muss. Wann immer es möglich ist, sollten Patienten, die sich einer OPSCC-Behandlung unterziehen, während des Behandlungsverlaufs weiterhin mit dem Mund essen und trinken, sofern dies vom Behandlungsteam als sicher eingestuft wird. Ein Training der Rachenmuskulatur während der Behandlung kann dazu beitragen, die normale Schluckfunktion sowohl während als auch nach der Krebstherapie aufrechtzuerhalten.
Bei einer kleinen Untergruppe von Patienten wird Plattenepithelkarzinom nur durch eine Nadelaspirationsbiopsie eines abnormal vergrößerten Lymphknotens diagnostiziert. In diesen Fällen kann es vorkommen, dass die körperliche Untersuchung, die Bildgebung und die intraoperative Biopsie keinen offensichtlichen Krebs im Rachenraum aufzeigen. Diese Fälle werden als „unbekannt primär“ bezeichnet, da der Ort der primären Krebsentwicklung verborgen bleibt. In diesen Fällen ist es besonders empfehlenswert, das Nadelaspirat auf HPV zu testen. Ein HPV-positiver Status deutet auf den Oropharynx als den wahrscheinlichsten Ort der Krebsentstehung hin und sagt bessere Ergebnisse voraus.
Staging
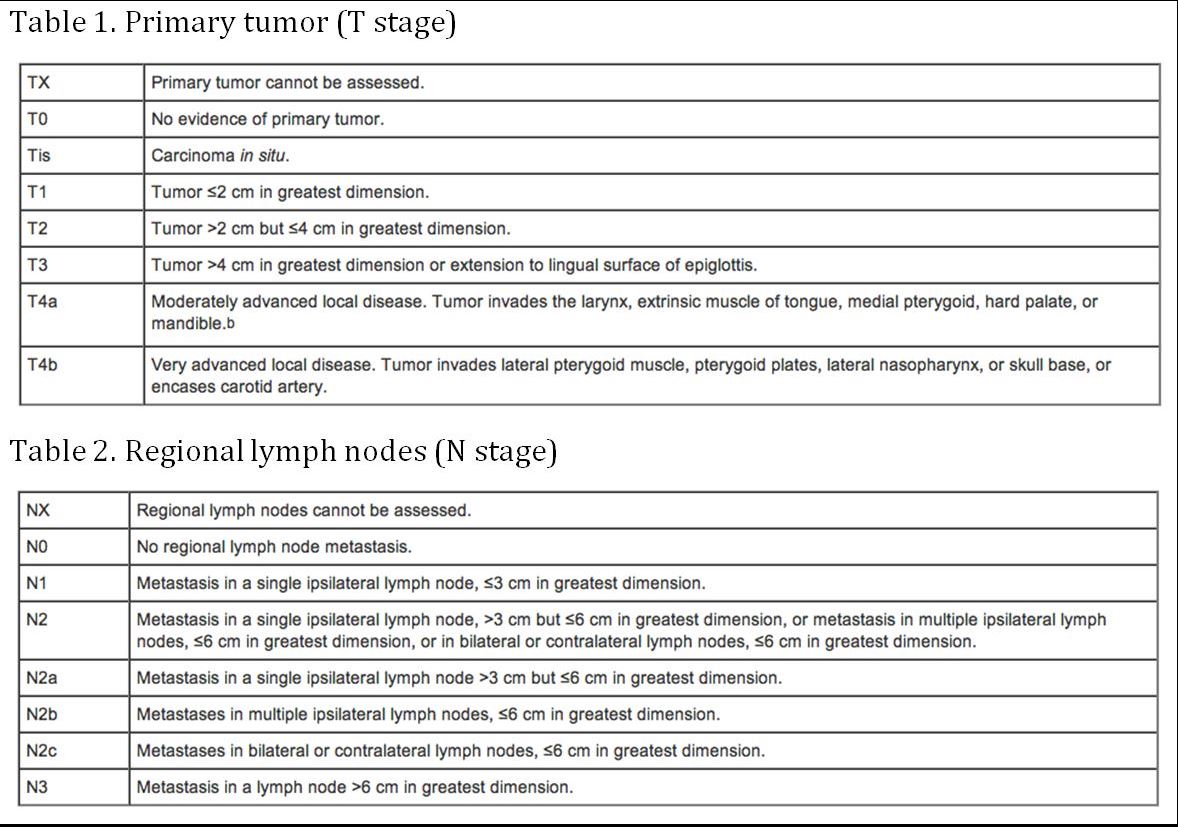

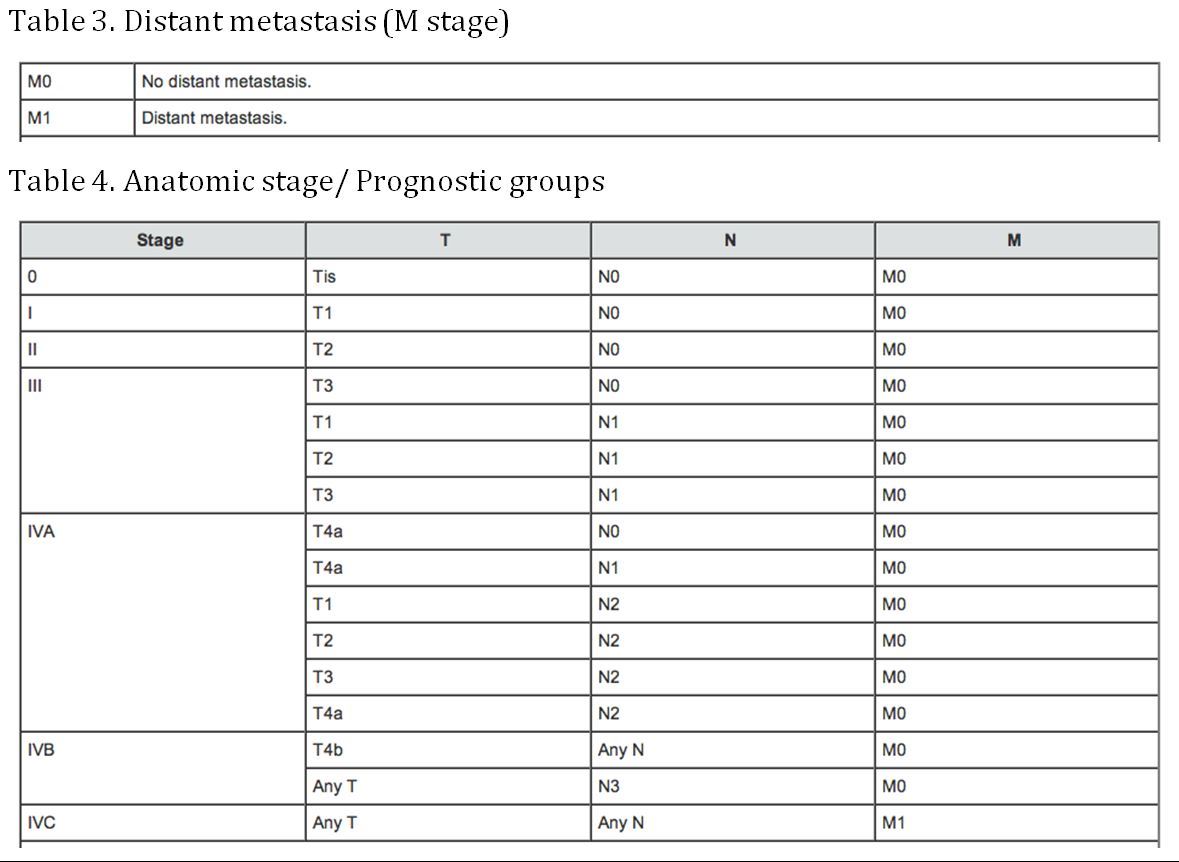

(AJCC: Pharynx. In: Edge SB, Byrd DR, Compton CC, et al. (eds.): AJCC Cancer Staging Manual. 7th ed. New York, NY: Springer, 2010, pp 41-56)