
Anthony Di Franco, Ingenieur, Biohacker und Diabetiker, Initiator des Open Insulin Projekts. © Cherise Fong
Oakland, Sonderbericht
Typ-1-Diabetes ist eine unglückliche Krankheit. Sie wird in der Öffentlichkeit oft falsch diagnostiziert und häufig mit Typ-2-Diabetes verwechselt, der den Ruf hat, mit Fettleibigkeit in Verbindung gebracht zu werden. Sie betrifft hauptsächlich Kinder, aber auch Erwachsene. Er ist nicht vermeidbar und unheilbar. Es gibt nur eine Behandlung: konstante, genau berechnete, teure Dosen von Insulin. Ohne diese perfekt eingestellten Dosen des Bauchspeicheldrüsenhormons kann ein Typ-1-Diabetiker innerhalb von Stunden sterben.
Der Zugang zu Insulin ist ein globales Problem. Nach Angaben von T1International leben weltweit etwa 40 Millionen Menschen mit Typ-1-Diabetes, das sind 5-10 % aller Diabetiker. Die meisten von ihnen leben in Ländern, in denen Bildung und Krankenversicherung unzureichend sind. In Afrika südlich der Sahara liegt die Lebenserwartung eines Kindes, das mit Typ-1-Diabetes geboren wird, bei einem Jahr.
In den Vereinigten Staaten, wo drei große Pharmakonzerne (Eli Lilly, Novo Nordisk, Sanofi) den Insulinmarkt dominieren und die Kostenübernahme durch die Krankenkassen von drei großen Pharmacy Benefit Managern (Express Scripts, CVS Health, OptumRx) ausgehandelt wird, die von höheren Preisen profitieren, können die Kosten für das Leben mit Typ-1-Diabetes für die Patienten lähmend sein, selbst wenn sie versichert sind. Einige finden ihre eigenen Wege, um Insulin zu sparen… und setzen dabei oft ihre Gesundheit aufs Spiel. Andere sterben daran.
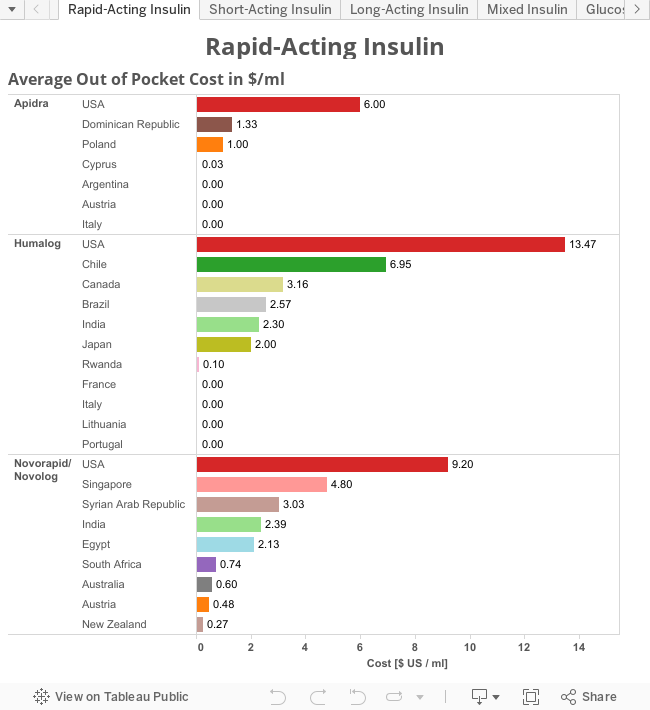
Die Kosten für Insulin nach Land, dargestellt von T1International:
Anthony Di Franco, Informatiker, Typ-1-Diabetiker seit 2005 und Mitbegründer von Counter Culture Labs in Oakland, Kalifornien, rief 2015 das Open Insulin Project ins Leben, angetrieben von einer Crowdfunding-Kampagne, die mehr als 16.000 $ einbrachte. Ziel des Projekts ist es, reines synthetisches Insulin im Labor herzustellen und das Rezept dann zu teilen.
Anthony sagt, diese Initiative sei aus seiner wachsenden „Skepsis“ gegenüber der US-Pharmaindustrie in einer ultrakapitalistischen Wirtschaft entstanden. „Ich interessiere mich für die Hacker-Kultur, für jede Art von Autonomie bei der Herstellung von Dingen, auf die Menschen angewiesen sind – näher an der Skala von Individuen und Gemeinschaften im Gegensatz zu Konzernen, deren Interessen sehr weit von denen der Menschen entfernt sind, denen sie eigentlich dienen sollten.“
Im Gegensatz zu den meisten Medikamenten, die in den USA verschrieben werden, gibt es immer noch keine generische Form von Insulin. Obwohl Insulin in den frühen 1920er Jahren an der Universität von Toronto entdeckt und entwickelt wurde, halten die drei Pharmariesen ihr Oligopol über Insulin bis heute aufrecht – indem sie ihre Produkte regelmäßig und leicht modifizieren, um die Lebensdauer ihrer Patente zu verlängern, und wahrscheinlich auch, indem sie neuere Firmen auszahlen, die sonst auf den Markt drängen könnten.
Als Ergebnis ist der Preis für Insulin in den letzten zehn Jahren um das Fünffache gestiegen. T1International schätzt, dass Amerikaner im Durchschnitt mehr als 500 Dollar pro Monat für die Behandlung von Diabetes ausgeben. In Brasilien oder in Indien können diese Kosten bis zu 80 % des Monatseinkommens eines Patienten erreichen. Daher der Hashtag #insulin4all.
„Ich habe meinen Blutzucker jeden Tag getestet, aber jetzt muss ich die Streifen dafür kaufen, also teste ich ihn nicht mehr jeden Tag. Jetzt tue ich es nur noch jeden Monat…“ https://t.co/81E15l6PTx #insulin4all pic.twitter.com/vJSvUbS1zU
– T1International (@t1international) April 23, 2018
Zurzeit ist das Open Insulin Project eine informelle Kollaboration, die rund ein Dutzend aktive Mitglieder bei Counter Culture Labs in Oakland zählt, sowie Freiwillige in einer Reihe von Laboren auf der ganzen Welt, wie ReaGent in Gent (Belgien), BioFoundry in Sydney (Australien), Mboalab in Mvolyé (Kamerun), zwei Gruppen im Senegal und eine in Simbabwe. Parallel wird auch bei der Non-Profit-Organisation Fair Access Medicines in Kalifornien geforscht.
„Als ich das Projekt 2015 ins Leben rief, arbeitete meines Wissens nach niemand sonst an der Herstellung von Insulin“, sagt Anthony. „Aber sobald ich publik gemacht habe, was wir machen, haben viele andere Leute beschlossen, mitzumachen. Wir haben immer gehofft, dass es ein breiteres Netzwerk von Menschen geben würde, die an diesen Problemen arbeiten, und dass wir Informationen und die Früchte unserer Arbeit teilen könnten. Im Moment gibt es mehr Gruppen in Afrika als irgendwo sonst, weil dort ein sehr dringender Bedarf an medizinischer Grundversorgung besteht, einschließlich Insulin. Sie haben auch weniger Probleme mit lästigen Vorschriften, die sie in ihren Möglichkeiten einschränken. Ich erwarte also große Dinge von diesem Teil der Zusammenarbeit, denn ihre Probleme sind noch größer als die bereits bedeutenden, die wir hier haben.“

Bereits in den USA beginnen Typ-1-Diabetiker ihre Krankheit zu hacken. Denn nicht nur die Preise fallen nicht, auch die Technik hinkt hinterher. Die meisten Typ-1-Diabetiker (oder ihre Eltern) müssen ihren Blutzuckerspiegel Tag und Nacht akribisch überwachen und regelmäßig sorgfältig berechnete Dosen Insulin spritzen, um ihren Stoffwechsel zu stabilisieren.
Ben West, Typ-1-Diabetiker, ist einer der Pioniere von Open-Source-Algorithmen, die verschiedene Überwachungsgeräte miteinander verbinden und das Pumpen von Insulin automatisieren. Seine Arbeit begleitete vor allem die offenen Projekte NightScout, ein System zur geräteübergreifenden Fernüberwachung des Blutzuckerspiegels in Echtzeit, das die #WeAreNotWaiting-Bewegung beflügelte, und OpenAPS (Open Artificial Pancreas System), aus dem sich DIYPS (Do-It-Yourself Pancreas System) entwickelte, das von der Typ-1-Diabetikerin Dana Lewis und ihrem Mann Scott Leibrand entwickelt wurde.
Dauerhafter #Nightscout-Monitor über meinem iMac auf einem gebrauchten $30 Amazon Kindle Fire. Alle meine wichtigen Statistiken auf einen Blick. #Loop #WeAreNotWaiting #T1D #OpenAPS pic.twitter.com/zc0POJILTo
– Alexander Getty (@gettyalex) April 19, 2018
Anthony Di Franco, der an der Yale University Kontrolltheorie und geschlossene Regelkreise studiert hat, erklärt, wie diese auf Diabetes angewendet werden können: „Ihr System ist Ihr Stoffwechsel, Ihre Steuerungseingabe ist, wie viel Insulin Sie über die Insulinpumpe abgeben und wann, dann gibt es Blutzuckermesswerte, die Sie durch kontinuierliche Überwachung erfassen können, und Sie müssen all das zusammensetzen und entscheiden, wie viel Insulin Sie zu welchem Zeitpunkt geben müssen.“
Geschlossene Regelkreissysteme können die Glukosewerte des Patienten in Echtzeit auf einem mit dem Handy verbundenen Gerät anzeigen, während sie je nach den Aktivitäten des Patienten geeignete Insulinmengen vorhersagen, berechnen und pumpen. Kurz gesagt, eine künstliche Bauchspeicheldrüse. Allerdings hat der DIYPS noch zwei große Probleme: Er ist nicht offiziell von der U.S. Food and Drug Administration zugelassen, was die Verbreitung einschränkt, und sein Bau erfordert immer noch grundlegende Programmierkenntnisse, wenn nicht sogar eine unbändige Entschlossenheit. Nichtsdestotrotz wurden seit 2015 rund 600 DIYPS gebaut, auch von aufgeschlossenen Eltern und Biohackern.

Zu denjenigen, die nicht warten, gehören drei Väter von Kindern mit Typ-1-Diabetes – Bryan Mazlish, Jeffrey Brewer und Lane Desborough (Mitbegründer von Nightscout) – haben sich in San Francisco zusammengetan, um das Start-up Bigfoot Biomedical zu gründen, ein künstliches Bauchspeicheldrüsensystem, das von Mazlish entwickelt wurde, der glaubte, dass der kommerzielle Weg der beste Weg sei, um so viele Menschen wie möglich zu erreichen. Ende 2017 sammelten sie 37 Millionen Dollar ein, um ihr automatisches Insulinabgabesystem zu entwickeln. Seitdem haben klinische Studien begonnen, und Sicherheitsfragen werden für eine voraussichtliche Markteinführung im Jahr 2020 berücksichtigt.
Parallel dazu entwickelt Beta Bionics, eine gemeinnützige Gesellschaft in Massachusetts, die von Edward Damiano, ebenfalls Vater eines Typ-1-Diabetikers, gegründet wurde, iLet, ein kommerzielles „bionisches“ Bauchspeicheldrüsensystem mit ähnlich automatisierten Überwachungs- und Verabreichungsfunktionen, die auf adaptiven Steuerungsalgorithmen basieren, die er an der Boston University mit Firas El-Khatib entwickelt hat. Interessanterweise haben die Pharmariesen Eli Lilly und Novo Nordisk jeweils 5 Millionen Dollar in Beta Bionics investiert, das ebenfalls hofft, in den nächsten Jahren auf den Markt zu kommen, vorbehaltlich klinischer Studien und der behördlichen Genehmigung.
In der Zwischenzeit hat die Non-Profit-Organisation Tidepool eine Open-Source-Plattform geschaffen, um Daten von Diabetes-Geräten zu bündeln, um die Forschung zu unterstützen und Software für Patienten zu entwickeln.
Alle diese unabhängigen DIY-Bemühungen haben die Industrie-Player dazu gebracht, ihre eigenen Closed-Loop-Systeme zu bauen, wie Dexcom Share und Medtronic 670G. Während die Start-ups glauben, dass die Technologie der künstlichen Bauchspeicheldrüse mehr oder weniger stabil ist, bleibt die nächste Herausforderung, sie der breiteren globalen Gemeinschaft der Typ-1-Diabetiker zugänglich zu machen.

In Kalifornien hat das Team des Open Insulin Project bisher erfolgreich Proinsulin aus einer Kultur von E. coli-Bakterien hergestellt. Jetzt arbeiten die Mitglieder an einer Hefekultur, um reifes Insulin zu produzieren, das dann gereinigt werden muss. „Sobald wir Produktion und Reinigung zusammenbringen können, wird das der Kern der Insulinherstellung sein“, erklärt Anthony. „Dann werden wir diese Informationen teilen, wir könnten versuchen, Geräte zu bauen, um es zu automatisieren, oder zumindest herausfinden, wie die Leute die Geräte leicht bekommen können, sie verpacken, sie weitergeben, damit andere Leute unsere Arbeit duplizieren können.“
Zu den weiteren Plänen von Open Insulin gehört die Gründung von patientengeführten Kooperativen, die es den Menschen ermöglichen, ihre eigene Medizin herzustellen oder sie mit Medikamenten zu niedrigen Kosten zu versorgen. „Es könnte uns auch eine Möglichkeit geben, die Kosten und den Aufwand, der mit der Durchführung von Studien verbunden ist, breiter zu teilen“, fügt Anthony hinzu, bevor er schließt: „Wir sind endlich an dem Punkt, an dem das, was hinter uns liegt, viel mehr ist als das, was vor uns liegt. Das ist ein gutes Gefühl.“
Lesen Sie mehr über die Situation von Typ-1-Diabetes in den USA in einem Cartoon von WNYC
Lesen Sie über unseren Besuch bei Counter Culture Labs