Fallziele
- Verstehen Sie die derzeitigen Grenzen der Fähigkeit von Ärzten, Prognosen zu erstellen.
- Listen Sie die Variablen auf, die für Behandlungsentscheidungen und Prognosen bei älteren Patienten verwendet werden können.
- Erkennen Sie die kognitiven Schritte zur Bestimmung der Prognose bei älteren Patienten.
Fall & Kommentar: Teil 1
Eine 91-jährige Frau stellte sich mit 2 Tagen Übelkeit und Erbrechen vor. Die körperliche Untersuchung ergab eine tastbare Masse in der rechten Leiste ohne Darmgeräusche. Ein CT-Scan des Abdomens zeigte eine inkarzerierte Hernie, die durch eine Dünndarmobstruktion kompliziert war. Die Patientin wurde zur Resektion unter Vollnarkose in den Operationssaal gebracht. Nach der Extubation entwickelte sie Stridor und musste erneut intubiert werden. Die HNO-ärztliche Untersuchung ergab keinen Hinweis auf ein Larynxödem; es gab jedoch Hinweise auf eine signifikante extrinsische Kompression der Trachea. Ein CT-Scan zeigte eine Schilddrüsenmasse. Eine Feinnadelaspirationsbiopsie (FNA) wurde durchgeführt, war aber nicht aussagekräftig. Eine erneute FNA wurde durchgeführt.
Der behandelnde Arzt hielt eine Familienbesprechung ab, um die Prognose des Patienten und die Richtung der Behandlung zu besprechen. Er teilte der Familie mit, dass die Prognose wahrscheinlich sehr schlecht sei, da er eine bösartige Erkrankung vermutete. Angesichts dieser Nachricht entschied sich die Familie gegen einen chirurgischen Eingriff (Tracheotomie).
Ärzte werden häufig aufgefordert, Prognosen über das zu erwartende Überleben von Patienten zu erstellen und diese Prognosen den Patienten mitzuteilen. Die Forschung hat auch gezeigt, dass beide Arten von prognostischen Aufgaben für Ärzte extrem schwierig sind.
Ergebnisse einer Umfrage unter einer Stichprobe von 1.311 US-amerikanischen Internisten deuten darauf hin, dass der durchschnittliche Internist zehnmal pro Jahr die Frage „Wie lange habe ich noch zu leben?“ stellt, fünfmal pro Jahr lebenserhaltende Maßnahmen zurückzieht und fünfmal pro Jahr Patienten an eine hospizbasierte Palliativversorgung überweist.(1) Von diesen Ärzten gaben 60 % an, dass sie die Prognose als emotional „stressig“ empfinden, und ihr Stress mit der Prognose war in hohem Maße mit der selbst wahrgenommenen prognostischen Ungenauigkeit assoziiert.
Daten zur prognostischen Genauigkeit von Ärzten stammen hauptsächlich aus Studien mit Ärzten, die Patienten betreuen, die bereits in der Palliativversorgung sind. Diese Studien zeigen, dass Ärzte im Durchschnitt ungenaue prognostische Einschätzungen vornehmen; die Richtung ihres Fehlers ist überwiegend optimistisch, wobei die Ärzte das Überleben um das Dreifache überschätzen.(2-8) In einer Studie gaben 343 Ärzte Überlebenseinschätzungen für 468 unheilbar kranke Krebs- und Nicht-Krebs-Patienten zum Zeitpunkt der Überweisung der Patienten an die hospizliche Palliativversorgung ab. Diese Schätzungen wurden dann mit dem tatsächlichen Überleben der Patienten verglichen. Die Ärzte lagen mit ihren Prognosen in etwa 20 % der Fälle richtig, überschätzten das Überleben mehr als dreimal so häufig (63 %) und unterschätzten das Überleben nur in einer Minderheit der Fälle (17 %).(8)
Die Forschung hat die Frage aufgeworfen, ob eine solche systematische prognostische Überschätzung durch die Ärzte zum Teil die unerwartet „kurzen“ Überlebenszeiten erklären kann, die bei Patienten beobachtet werden, die an eine hospizbasierte Palliativversorgung überwiesen werden. Die Ergebnisse der oben erwähnten Umfrage deuten darauf hin, dass Ärzte glauben, dass die optimale Aufenthaltsdauer in einem Hospiz 3 Monate beträgt (9), während die beobachtete mittlere Aufenthaltsdauer nur 3 Wochen beträgt.(8) Möglicherweise resultiert ein Teil dieser beobachteten Inkonsistenz aus der optimistischen Voreingenommenheit der Ärzte bei der Prognose.
Diese spezielle Patientin unterschied sich von denjenigen, die in die oben erwähnten Studien aufgenommen wurden, dadurch, dass sie noch keine etablierte „terminale Krankheit“ hatte. Da die Wissenschaft der Prognose in der Krankheitsdiagnose und -ausdehnung verankert ist, trug die diagnostische Unklarheit dieser Patientin dazu bei, dass die Prognose recht schwierig war. Wenn es sich bei der Halsmasse der Patientin um ein anaplastisches Schilddrüsenkarzinom (d. h. eine seltene und schnell tödlich verlaufende Form von Schilddrüsenkrebs) handelte, läge die geschätzte mediane Überlebenszeit bei ca. 4 Monaten (10), und die sofortige Einleitung einer unterstützenden (und nicht kurativen) Behandlung wäre ein angemessener klinischer Ansatz für das Management der Atemwegsgefährdung. Wenn die Halsmasse jedoch das Ergebnis einer gutartigen Struma war, wäre die geschätzte mediane Überlebenszeit wahrscheinlich ziemlich ähnlich wie die altersbedingte erwartete Überlebenszeit von etwa 4 Jahren (11), und die Einrichtung einer unterstützenden Behandlung wäre kein konventioneller Ansatz für die Behandlung der Atemwegsbeeinträchtigung. Je nach den Merkmalen der Struma (z. B. diffus, multinodulär) und dem Ansatz des Endokrinologen (z. B. Versuch einer T4-Suppressionstherapie, reduktive Operation und/oder radioaktives Jod) wären andere Ansätze konventioneller.
Angesichts der sehr großen prognostischen Spanne, die mit der Halsmasse dieser Patientin assoziiert ist – 4 Monate vs. 4 Jahre – und der damit verbundenen großen Bandbreite an klinischen Ansätzen, würde bei dieser Patientin eine Gewebediagnose dazu beitragen, diese prognostische Spanne einzugrenzen und so den unmittelbaren klinischen Ansatz besser zu definieren. Obwohl ein Kliniker versucht sein könnte, anzunehmen, dass eine große Masse karzinomatös ist, deuten Studien von konsekutiven Schilddrüsenaspirationen in Gemeinschaftskrankenhäusern darauf hin, dass Krebs nur 5 % bis 6,5 % (12,13) der Knötchen erklärt.
Fall &Kommentar: Teil 2
Nach weiterer Diskussion entschied sich die Familie für eine Extubation, da die Patientin zuvor erklärt hatte, dass sie nicht über einen längeren Zeitraum intubiert werden wollte. Kurze Zeit nach der Extubation verstarb die Patientin. Einige Tage nach dem Tod der Patientin lagen die Ergebnisse der zweiten FNA vor. Die Biopsie ergab eine gutartige noduläre Struma.
Der Patient, die Familie und der Arzt in dieser Vignette erlebten die ungewöhnliche Situation eines pessimistischen Prognosefehlers. Die beschriebenen Ereignisse sind überraschend und werfen eine wichtige Frage auf: Warum wurde die FNA durchgeführt, wenn ihre Ergebnisse keinen Einfluss auf die Behandlung haben würden?
Eine natürliche Sorge in diesem Fall ist, ob das fortgeschrittene Alter des Patienten irgendwie die Entscheidung beeinflusst hat, einen weniger vollständigen diagnostischen Ansatz zu verfolgen. Es ist sicherlich schwer vorstellbar, dass eine 37-jährige Frau auf diese Weise behandelt worden wäre. Es ist jedoch möglich, dass andere lebensbegrenzende Begleiterkrankungen (z. B. eine zuvor diagnostizierte fortgeschrittene Krebserkrankung, schwere Demenz, Herzinsuffizienz der Klasse IV) und/oder ein schlechter funktioneller Status vorlagen, die ihre zugrunde liegende oder grundlegende Prognose beeinflussten und somit die klinische Vorgehensweise erklären könnten.
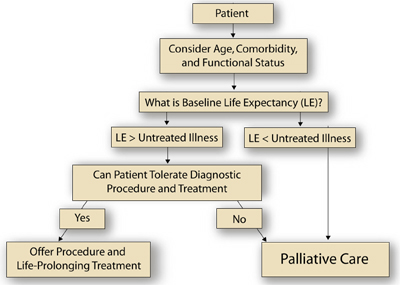
Ein allgemeiner klinischer Ansatz für diese Patientin kann aus dem Bereich der Onkologie entlehnt werden, der derzeit darum kämpft, systematische Ansätze oder Algorithmen zu entwickeln, die wichtige prognostische Variablen (sowohl krebsbezogene als auch nicht krebsbezogene) anerkennen und integrieren, um Krebsbehandlungsentscheidungen bei älteren Patienten zu leiten.(14) Zum Beispiel kann ein umfassendes geriatrisches Assessment (CGA) Informationen über den funktionellen Status und Komorbiditäten liefern, die zusammen mit dem Geschlecht und dem chronologischen Alter eine prognostische Relevanz haben und integriert werden können, um eine Schätzung der Ausgangslebenserwartung zu erstellen.(14) Der Arzt vergleicht das erwartete Überleben bei der oder den in Betracht gezogenen unbehandelten Krankheiten (z. B. anaplastisches Schilddrüsenkarzinom vs. gutartige Struma) mit dieser Schätzung der Ausgangslebenserwartung. Wenn die Basislebenserwartung größer ist als die der unbehandelten Erkrankung, muss der Arzt dann entscheiden, ob das diagnostische Verfahren und/oder die krankheitsspezifische Behandlung zu einer übermäßigen Morbidität und Mortalität führen würde (d. h. entscheiden, ob die Eingriffe „tolerierbar“ sind). Wenn die Verträglichkeit des diagnostischen Verfahrens und/oder der Behandlung als ausreichend erachtet wird, kann der Patient von einer weiteren Abklärung und schließlich von einer auf die Krankheit oder das Krankheitsbild ausgerichteten Therapie profitieren.
In diesem Fall werden keine Informationen zur Komorbidität oder zum funktionellen Status angegeben, aber wir wissen, dass es sich bei der Patientin um eine 91-jährige Frau handelt. Lebenserwartungstabellen zeigen, dass 50 % der 90-jährigen amerikanischen Frauen noch mindestens 3,8 Jahre leben werden, 25 % leben weniger als 1,8 Jahre und 25 % leben mindestens 6,8 Jahre. Da die erwartete Überlebenszeit bei dem aggressivsten Schilddrüsenkrebs (d. h. anaplastische Histologie) nur 4 Monate beträgt und die erwartete Überlebenszeit bei der gutartigsten Erklärung für die Halsmasse (d. h. gutartige Struma) die Lebenserwartung wahrscheinlich nicht wesentlich beeinflusst, würden die meisten Algorithmen eine Biopsie empfehlen. Wenn andererseits der Patient bereits eine schwer lebensbegrenzende Erkrankung hat (z. B. Lungenkrebs im Stadium IV), würden die Ergebnisse der Biopsie die Entscheidungsfindung nicht beeinflussen und wären daher nicht erforderlich. In diesem letzteren Fall wäre eine unterstützende Behandlung des Lungenkrebses eine angemessene Vorgehensweise. Die Abbildung skizziert einen Ansatz für eine solche klinische Entscheidungsfindung bei älteren Patienten mit Krebs.
Bei der Erstellung von prognostischen Einschätzungen bei älteren Patienten ist es wichtig, die folgenden Punkte zu berücksichtigen:
- Wie lautet die Diagnose und das Ausmaß der neuen Erkrankung?
- Wie ist die grundlegende Lebenserwartung des Patienten in Bezug auf Alter, Komorbidität und Funktionsstatus?
- Ist die zu erwartende Überlebenszeit aufgrund der neuen Erkrankung kürzer als die zugrundeliegende Lebenserwartung?
- Wird die Behandlung die zu erwartende Überlebenszeit aufgrund der neuen Erkrankung verbessern?
- Wird die Behandlung der neuen Erkrankung toleriert?
Die Prognose ist eine schwierige Aufgabe. Die meisten Ärzte sind nicht in der Lage, das Überleben genau vorherzusagen und fühlen sich mit dem Prozess unwohl. Wann immer es möglich ist, sollte ein evidenzbasierter Ansatz verwendet werden, wobei darauf geachtet werden sollte, die Auswirkungen von Verzerrungen aus dem Algorithmus zu entfernen.(16-20)
Elizabeth B. Lamont, MD, MS Assistenzprofessorin für Medizin Harvard Medical School Massachusetts General Hospital Cancer Center and Institute of Technology Assessment
Faculty Disclosure: Dr. Lamont hat erklärt, dass weder sie noch ein unmittelbares Mitglied ihrer Familie eine finanzielle Vereinbarung oder eine andere Beziehung zu den Herstellern von kommerziellen Produkten hat, die in dieser medizinischen Fortbildungsveranstaltung besprochen werden. Darüber hinaus enthält ihr Kommentar keine Informationen über die Erprobung oder den Off-Label-Einsatz von pharmazeutischen Produkten oder medizinischen Geräten.
1. Christakis NA, Iwashyna TJ. Attitude and self-reported practice regarding prognostication in a national sample of internists. Arch Intern Med. 1998;158:2389-95.
2. Christakis NA, Lamont EB. Ausmaß und Determinanten von Fehlern in ärztlichen Prognosen bei todkranken Patienten: prospektive Kohortenstudie. BMJ. 2000;320:469-72.
3. Parkes CM. Genauigkeit von Vorhersagen zum Überleben in späteren Krebsstadien. BMJ. 1972;2:29-31.
4. Evans C, McCarthy M. Prognostic uncertainty in terminal care: can the Karnofsky index help? Lancet. 1985;1:1204-6.
5. Heyse-Moore LH, Johnson-Bell VE. Können Ärzte die Lebenserwartung von Patienten mit Krebs im Endstadium genau vorhersagen? Palliat Med. 1987;1:165-6.
6. Forster LE, Lynn J. Predicting life span for applicants to inpatient hospice. Arch Intern Med. 1988;148:2540-3.
7. Maltoni M, Nanni O, Derni S, et al. Clinical prediction of survival is more accurate than the Karnofsky performance status in estimating life span of terminally ill cancer patients. Eur J Cancer. 1994;30A:764-6.
8. Christakis NA, Lamont EB. Ausmaß und Determinanten von Fehlern in ärztlichen Prognosen bei todkranken Patienten: prospektive Kohortenstudie. BMJ. 2000;320:469-72.
9. Iwashyna TJ, Christakis NA. Attitude and self-reported practice regarding hospice referral in a national sample of internists. J Palliat Med. 1998;1:241-8.
10. Seesions RB, Burman KD. Cancer of the thyroid gland. In: Harrison LB, Sessions RB, Hong KW, eds. Head and Neck Cancer. 2nd ed. Philadelphia, PA: Lippincott Williams & Wilkins; 2004.
11. Walter LC, Covinsky KE. Krebsvorsorge bei älteren Patienten: ein Rahmenwerk für die individualisierte Entscheidungsfindung. JAMA. 2001;285:2750-6.
12. Belfiore A, Giuffrida D, La Rosa GL, et al. Hohe Häufigkeit von Krebs bei kalten Schilddrüsenknoten im jungen Alter. Acta Endocrinol (Copenh). 1989;121:197-202.
13. Belfiore A, Giuffrida D, La Rosa GL, et al. High frequency of cancer in cold thyroid nodules occurring at young age. Acta Endocrinol (Copenh). 1989;121:197-202.
14. Repetto L, Granetto C, Venturino A, Rosso R, Gianni W, Santi L. Prognostic evaluation of the older cancer patient. In: Balducci L, Lyman GH, and Ershler WB, eds. Umfassende geriatrische Onkologie. 1st ed. Amsterdam, The Netherlands: The Netherlands Harwood Academic Publishers; 1998:287-300.
15. Balducci L. Do we need geriatric oncology? Cancer Control. 1994;1:91-93.
16. Lamont EB, Christakis NA. Überlebensschätzungen bei fortgeschrittenem Krebs. In: Rose BD, ed. UpToDate (Versionen 10.2-10.3). UpToDate. Wellesley, MA; 2002. Verfügbar unter: . Accessed August 17, 2004.
17. Lamont EB, Christakis NA. Prognostication in advanced disease. In: Berger A, Portenoy RK, Weissman DE, eds. Principles and practice of palliative care and supportive oncology. 2nd ed. Philadelphia, PA: Lippincott Williams and Wilkins; 2002.607-14.
18. Fox E, Landrum-McNiff K, Zhong Z, Dawson NV, Wu AW, Lynn J. Evaluation of prognostic criteria for determining hospice eligibility in patients with advanced lung, heart, or liver disease. SUPPORT-Investigatoren. Studie zum Verständnis von Prognosen und Präferenzen für Ergebnisse und Risiken von Behandlungen. JAMA. 1999;282:1638-45.
19. Schonwetter RS, Han B, Small BJ, Martin B, Tope K, Haley WE. Predictors of six-month survival among patients with dementia: an evaluation of hospice Medicare guidelines. Am J Hosp Palliat Care. 2003;20:105-13.
20. Arias E. United States life tables, 2000. . 2002;51:29-33. Verfügbar unter: . Accessed August 17, 2004.
Abbildung
Abbildung. Ein Algorithmus für die Behandlung älterer Krebspatienten