Autorisé par Charles Coffey, MD & Tamer Ghanem, MD PhD ; édité par Ellie Maghami, MD FACS
Comité d’éducation de l’AHNS
Introduction
Ce document vise à présenter un sous-type de cancer de la tête et du cou connu sous le nom de cancer de l’oropharynx, et l’anatomie et la physiologie normales de l’oropharynx seront passées en revue. Les facteurs qui peuvent conduire à la formation d’un cancer dans cette région sont définis. Des informations concernant le diagnostic, le traitement et les résultats attendus de cette affection sont fournies.
Anatomie & Considérations fonctionnelles
L’oropharynx est le compartiment médian du pharynx, c’est-à-dire de la gorge ; c’est la région de la gorge située entre le nasopharynx (compartiment supérieur) et l’hypopharynx (compartiment inférieur). L’oropharynx comprend les amygdales, la base de la langue, le palais mou et les parois du pharynx. Plusieurs de ces sous-sites sont des localisations très courantes pour le développement du cancer de la tête et du cou, et une tumeur présente dans l’un de ces sous-sites peut être classée de manière générale comme une tumeur oropharyngée. Il est important de distinguer l’oropharynx de la cavité orale (bouche), car les tumeurs survenant dans ces deux sites peuvent se comporter différemment et nécessitent des considérations très différentes concernant la fonction et le traitement approprié.
Les amygdales (également appelées amygdales palatines) sont des collections de tissu lymphoïde situées de chaque côté de l’oropharynx qui participent à la fonction immunitaire des voies aérodigestives. Bien que les amygdales puissent être assez grosses pendant l’enfance, elles régressent généralement avec l’âge, et de nombreux adultes n’ont plus que très peu de tissu amygdalien visible. L’hypertrophie ou l’asymétrie des amygdales chez un adulte peut être une simple variante anatomique, mais peut aussi être une indication de la présence d’une tumeur. Il n’a pas été constaté que l’ablation des amygdales compromettait le statut immunitaire.
La base de langue (ou base de langue) désigne la partie de la langue qui réside dans l’oropharynx (1/3 postérieur de la langue). La base de langue est fonctionnellement et anatomiquement distincte de la langue orale, qui est la partie de la langue qui réside dans la cavité buccale (2/3 antérieur de la langue) et qui est la plus importante pour la parole et le langage. Les muscles de la base de la langue sont plus impliqués dans la déglutition que dans la parole, et jouent un rôle essentiel dans le contrôle du passage des aliments et des liquides de la bouche vers la gorge. Un dysfonctionnement de la base de la langue résultant d’une tumeur, d’une perte de tissu due à une intervention chirurgicale ou d’effets liés aux radiations peut entraîner une difficulté à avaler ou une aspiration (déversement de liquides dans le larynx ou le conduit vocal).
Le palais mou est une fronde musculaire de tissus mous qui se trouve derrière le palais dur, ou toit de la bouche. Le palais mou sépare le nez et le nasopharynx du reste du pharynx et de la cavité buccale pendant la parole et la déglutition. L’incapacité de fermer le palais mou (insuffisance vélopharyngée) due à une tumeur, une résection ou une cicatrice peut entraîner une élocution hypernasale ainsi qu’un reflux de liquides dans le nez pendant la déglutition. Les parois latérales et postérieures de l’oropharynx sont constituées principalement de muscles qui jouent un rôle de soutien dans la phase pharyngée de la déglutition.
Epidémiologie
L’oropharynx est l’un des sites les plus fréquents de cancer de la tête et du cou aux États-Unis. On estime que 11 000 à 13 000 nouveaux cas de cancer de l’oropharynx sont diagnostiqués chaque année aux États-Unis (Jemal ; Siegel ; CDC). La grande majorité de ces tumeurs sont des carcinomes épidermoïdes, un cancer qui naît des cellules épithéliales squameuses qui tapissent les voies aérodigestives supérieures. Les carcinomes épidermoïdes peuvent également apparaître dans de nombreux autres sites, notamment la peau, les poumons, la vessie et le col de l’utérus, mais le comportement des tumeurs et les options de traitement varient considérablement d’un site à l’autre. Les hommes sont plus de quatre fois plus susceptibles que les femmes de développer un carcinome épidermoïde oropharyngé (OPSCC), avec un risque annuel global de 6,2 cas pour 100 000 hommes contre 1,4 cas pour 100 000 femmes (Jemal, CDC). L’incidence aux États-Unis est plus élevée chez les hommes blancs et noirs, et plus faible chez les Hispaniques, les Amérindiens et les Asiatiques/Insulaires du Pacifique.
Facteurs de risque
Tabac et alcool
Le tabagisme a été fortement établi comme le principal facteur de risque dans la majorité des cancers des voies aérodigestives de la tête et du cou (Sturgis 04, Sturgis 07). Le risque à vie de développer un cancer de la tête et du cou est multiplié par 10 chez les fumeurs, et l’ampleur du risque est multipliée jusqu’à 25 pour les plus gros fumeurs. La consommation d’alcool est un facteur de risque indépendant de développement d’un cancer de la tête et du cou. Bien que le risque soit plus élevé en cas de forte consommation chronique d’alcool, certaines données indiquent qu’une consommation légère d’alcool peut également augmenter le risque de développer un cancer de l’oropharynx (Bagnardi). La consommation combinée de tabac et d’alcool augmente encore le risque de cancer (Masberg). Historiquement, jusqu’à 90 % des carcinomes épidermoïdes de la tête et du cou, y compris le CPOSC, ont été attribués au tabagisme et à l’abus d’alcool (Sturgis 04). La consommation de tabac aux États-Unis a diminué régulièrement au cours des cinq dernières décennies, le pourcentage de fumeurs actifs passant de 43 % en 1965 à moins de 20 % en 2010 (Mariolis, Skinner). La consommation d’alcool par habitant a connu une baisse plus modeste, passant de 2,7 gallons par an au milieu des années 1980 à 2,26 gallons par an en 2010 (LaVallee). Ces tendances ont généralement été accompagnées d’une diminution des taux d’incidence et de mortalité par cancer de la tête et du cou.
Virus du papillome humain
Malgré la diminution des taux de consommation de tabac et d’alcool, les taux de cancer de l’oropharynx ont eu tendance à augmenter régulièrement au cours de la dernière décennie. Cela est principalement dû à l’augmentation des cancers liés à l’infection par le virus du papillome humain (VPH). Les virus du papillome humain constituent un vaste groupe de virus apparentés qui se transmettent par les rapports sexuels vaginaux, oraux et anaux. Le VPH est l’infection sexuellement transmissible la plus courante aux États-Unis, touchant plus de la moitié des personnes sexuellement actives à un moment donné de leur vie (NCI). Plusieurs souches de VPH sont associées à un risque accru de développer des cancers du col de l’utérus, des organes génitaux et de l’oropharynx. L’infection des cellules épithéliales par les souches à haut risque du VPH est associée à la production de protéines virales qui peuvent éventuellement interférer avec la capacité normale de la cellule à supprimer la croissance tumorale. Le système immunitaire parvient à éliminer l’infection par le VPH chez la plupart des patients, et seule une petite partie des patients infectés par des souches de VPH à haut risque développera un cancer lié au VPH. On estime qu’environ 7 % des personnes âgées de 14 à 69 ans aux États-Unis ont une infection orale à VPH à un moment donné, détectée par un rinçage buccal. Environ la moitié (3,7 %) de ces infections sont dues à des souches de VPH à haut risque (Gillison 2012 ; Sanders). Le délai entre une infection orale par le VPH et le développement d’un cancer oropharyngé lié au VPH est estimé entre 15 et 30 ans. À ce titre, l’augmentation du CPOSC observée depuis les années 1990 reflète en grande partie l’évolution des pratiques sexuelles dans les années 1960 et 1970.
Le profil de risque du CPOSC lié au VPH diffère de la plupart des cancers de la tête et du cou. Lorsqu’on les compare aux patients atteints de tumeurs non liées au VPH, les patients atteints d’un CPPO positif au VPH sont plus susceptibles d’être jeunes, blancs, de statut socio-économique élevé, non-fumeurs et non-buveurs. Les antécédents sexuels sont fortement associés aux cancers HPV-positifs. Une augmentation significative du risque d’OPSCC a été associée au nombre de partenaires sexuels au cours de la vie, à tout antécédent de sexe oral, à un âge plus précoce lors des premiers rapports sexuels, à l’utilisation peu fréquente de dispositifs de barrière pendant les rapports sexuels, à des antécédents de maladies sexuellement transmissibles au cours de la vie et, chez les hommes, à des antécédents de contacts sexuels avec des personnes du même sexe (Heck ; Gillison 2008).
Une association entre le cancer de la tête et du cou et la consommation de marijuana a été démontrée, mais il n’est pas certain que la consommation de marijuana soit un facteur de risque indépendant d’OPSCC (Gillison 2008). Une mauvaise santé bucco-dentaire, y compris les maladies parodontales et la perte de dents, a été impliquée dans l’étiologie du carcinome oral et oropharyngé, mais les associations sont modestes et les preuves ne sont généralement pas concluantes (Divaris). Un apport alimentaire élevé en fruits et légumes peut être quelque peu protecteur pour le cancer de la bouche et du pharynx, bien que les preuves à cet égard ne soient pas concluantes (Lucenteforte).
Diagnostic & Évaluation
Tout patient présentant une masse persistante du cou ou de la gorge ou des symptômes suggérant un cancer de l’oropharynx doit être adressé à un oto-rhino-laryngologiste (ORL) ou à un chirurgien de la tête et du cou pour une évaluation plus approfondie. Les symptômes du cancer de l’oropharynx peuvent inclure des douleurs à la gorge, des difficultés à avaler, une perte de poids, des douleurs à l’oreille, un changement de voix et une salive teintée de sang. L’évaluation initiale consiste en une anamnèse détaillée et un examen complet de la tête et du cou, comprenant généralement un examen du pharynx et du larynx à l’aide d’un petit endoscope flexible réalisé en cabinet. Toute tumeur suspecte de l’oropharynx doit être biopsiée pour une évaluation histopathologique. Dans de nombreux cas, il est possible de réaliser une biopsie en clinique si une lésion est facilement accessible, soit directement par la bouche, soit par endoscopie flexible. Cependant, dans de nombreux cas, l’évaluation nécessitera un examen supplémentaire et une biopsie sous anesthésie générale dans une salle d’opération. Ces procédures peuvent généralement être réalisées en moins de trente minutes et peuvent être effectuées en ambulatoire dans la plupart des cas. Dans certaines circonstances, il est possible d’obtenir des tissus adéquats pour le diagnostic par une biopsie à l’aiguille (aspiration à l’aiguille fine ou FNA) si un ganglion lymphatique du cou a été touché par le cancer (c’est-à-dire une métastase ganglionnaire). La biopsie à l’aiguille est le plus souvent pratiquée en clinique et ne nécessite pas d’anesthésie, bien qu’elle puisse ne pas fournir le même degré d’information sur la stadification que l’examen sous anesthésie. Il est recommandé dans tous les cas de tester le statut HPV des échantillons de biopsie. Le statut HPV-positif prédit de meilleurs résultats avec les thérapies standard en général, mais cette information ne doit pas actuellement être utilisée pour adapter les décisions concernant le traitement, à l’exception des essais cliniques soigneusement surveillés.
Tous les patients avec un diagnostic confirmé de CPSO doivent subir une évaluation par une équipe de traitement multidisciplinaire. L’imagerie doit être obtenue pour évaluer la tumeur primaire, l’implication des ganglions lymphatiques dans le cou, et pour trouver des preuves de propagation métastatique du cancer au-delà de la tête et du cou. Les prestataires peuvent choisir de demander une tomodensitométrie (TDM) ou une imagerie par résonance magnétique (IRM) du cou pour évaluer le pharynx et les ganglions lymphatiques du cou. Ce scanner doit être réalisé avec un contraste IV dans presque tous les cas, à l’exception des patients présentant une insuffisance rénale ou une allergie aux produits de contraste. La tomographie du thorax est également indiquée dans la plupart des cas, pour évaluer la présence d’un cancer métastatique dans les poumons ou les ganglions lymphatiques du thorax. La tomographie par émission de positons (TEP) est également utilisée avec une fréquence accrue pour l’évaluation pré-traitement, en particulier pour les patients présentant une maladie à un stade avancé.
Dans le cadre de l’évaluation pré-traitement, tous les patients qui choisissent de suivre une radiothérapie doivent subir une évaluation dentaire avant le traitement. En raison des effets des radiations sur les os et les tissus environnants, il existe un risque considérablement accru de complications osseuses associées aux procédures dentaires qui sont effectuées après la radiothérapie. Dans les cas les plus graves, une extraction dentaire ou une infection après une irradiation peut entraîner la mort du tissu osseux (ostéoradionécrose) nécessitant une ablation chirurgicale de l’os. Pour minimiser le risque de ces complications, l’extraction des dents avant la radiothérapie peut être recommandée s’il existe des signes de carie dentaire ou de maladie parodontale avancée. Des évaluations de la nutrition, de la parole et de la déglutition doivent être fournies à tous les patients avant le traitement. Les patients présentant une perte de poids importante ou des difficultés de déglutition à la suite d’une OPSCC peuvent bénéficier de la pose chirurgicale d’une sonde d’alimentation dans l’estomac avant le traitement. Cependant, de nombreux patients sont capables de maintenir un régime alimentaire oral pendant toute la durée du traitement, et la pose d’une sonde d’alimentation n’est pas nécessaire pour tous les patients. Dans la mesure du possible, les patients traités pour un CPSO devraient continuer à manger et à boire par la bouche pendant la durée du traitement, pour autant que l’équipe de traitement considère que cela ne présente aucun danger. L’exercice des muscles du pharynx pendant le traitement peut aider à maintenir une fonction de déglutition normale pendant et après le traitement du cancer.
Dans un petit sous-ensemble de patients, le cancer épidermoïde n’est diagnostiqué que par une biopsie par aspiration à l’aiguille d’un ganglion lymphatique anormalement élargi. Dans ces cas, l’examen physique, l’imagerie et les biopsies peropératoires peuvent ne pas révéler un cancer évident dans la gorge. Ces cas sont qualifiés de « primaire inconnu » car le site de développement du cancer primaire reste caché. Dans ces cas, il est particulièrement recommandé de tester le VPH sur l’aiguille d’aspiration. Un statut HPV-positif suggère que l’oropharynx est le site le plus probable de l’origine du cancer et prédit de meilleurs résultats.
Stadification
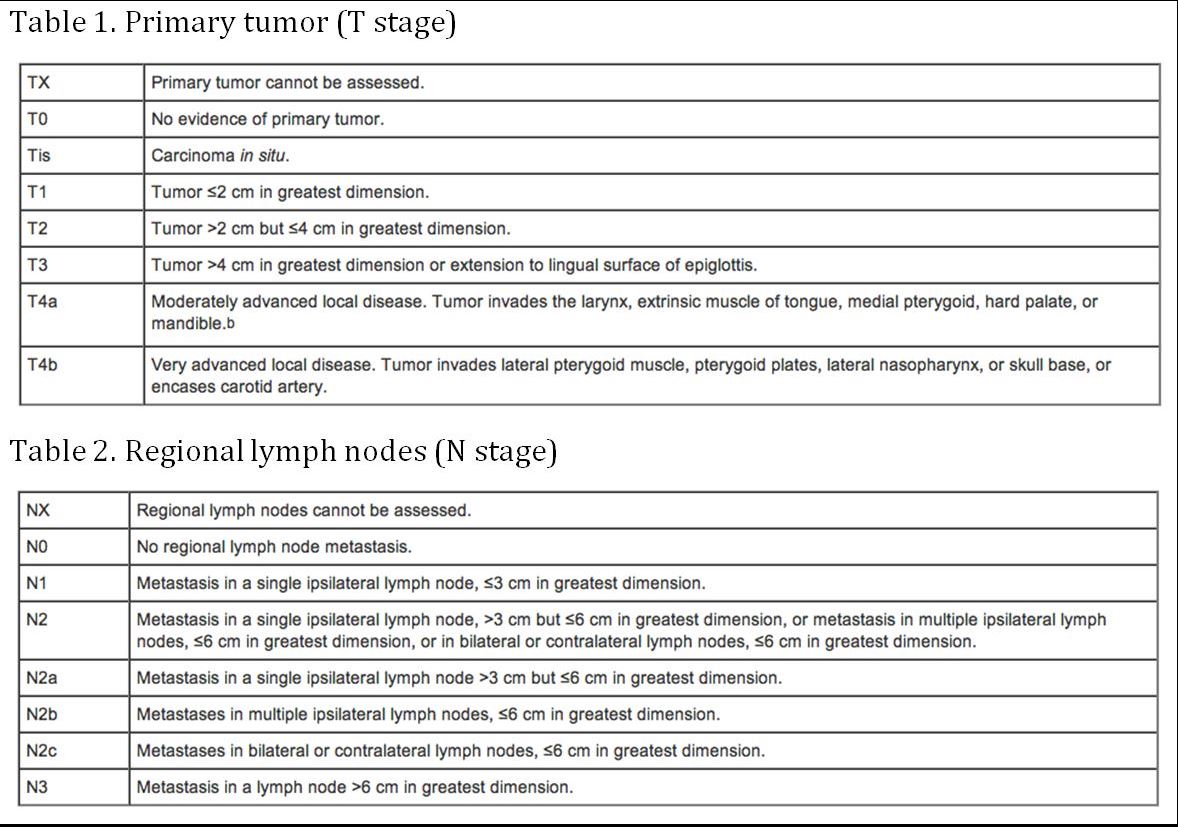

.
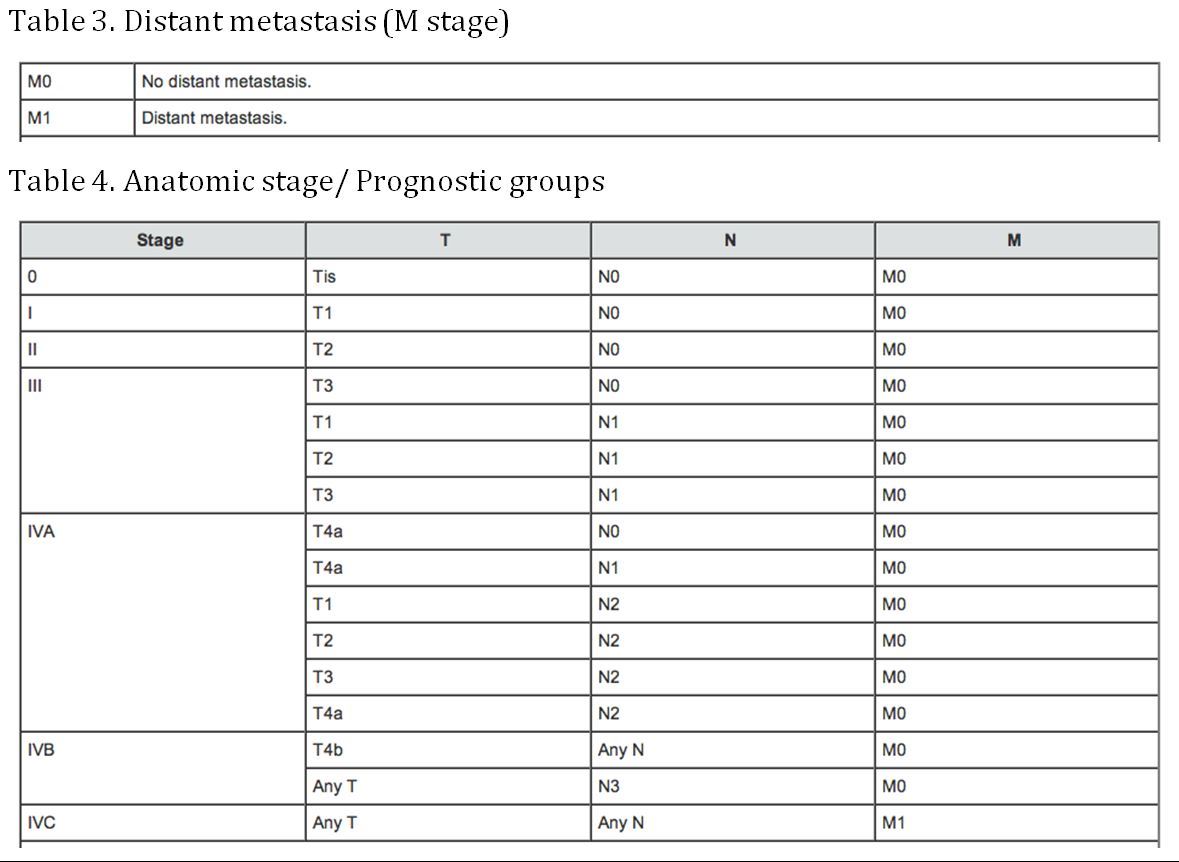

(AJCC : Pharynx. Dans : Edge SB, Byrd DR, Compton CC, et al, eds : AJCC Cancer Staging Manual. 7th ed. New York, NY : Springer, 2010, pp 41-56)