(UroToday.com) Les lignes directrices sur la microhématurie ont été formulées par un groupe multidisciplinaire avec des représentations de l’American Urological Association (AUA), de la Society of Urodynamics, de la Female Pelvic Medicine & Urogenital Reconstruction (SUFU) et de l’American College of Obstetricians and Gynecologists (ACOG), ainsi que du Bladder Cancer Advocacy Network (BCAN), défenseur des patients.
Les lignes directrices étaient basées sur les dates de recherche des revues systématiques entre janvier 2010 et décembre 2019. La base de données probantes comprend cinq revues systématiques et 91 études de littérature primaire.
L’hématurie est l’un des diagnostics urologiques les plus courants, avec plus de 25 % des évaluations urologiques. La prévalence de l’hématurie microscopique à partir du dépistage de volontaires sains est d’environ 6,5%, avec des fourchettes entre 2,4 et 31,1%, selon la population spécifique évaluée.
Les étiologies urologiques possibles de l’hématurie comprennent :
- malignité dans environ 3 % des cas
- infection
- inflammation
- maladie des pierres
- hyperplasie bénigne de la prostate
- anomalies anatomiques congénitales ou acquises
Il existe une variabilité importante entre les directives et les déclarations de consensus actuelles concernant l’évaluation de l’hématurie microscopique, si elle doit comporter une cystoscopie et une imagerie des voies supérieures.
On sait qu’en dehors des directives contradictoires concernant l’évaluation de l’hématurie microscopique, il y a un faible rendement global de l’évaluation avec un diagnostic de malignité dans seulement 3% des cas, avec moins de 1% diagnostiqué chez les patients sans aucune sorte de facteurs de risque, et plus de 10% de diagnostic chez les patients avec des facteurs de risque multiples. En outre, l’évaluation présente également des inconvénients potentiels, notamment des risques pour le patient et des coûts pour le système de santé. En outre, actuellement, les directives existantes sont peu respectées.
L’objectif des directives 2020 de l’AUA concernant l’hématurie microscopique est de fournir une approche stratifiée en fonction du risque pour l’évaluation de l’hématurie, basée sur le risque du patient d’héberger un cancer des voies urinaires et concordant avec les valeurs des patients.
La microhématurie est définie comme trois globules rouges ou plus par champ de haute puissance lors de l’évaluation microscopique d’un seul échantillon d’urine correctement collecté (niveau de preuve grade C). Les cliniciens ne doivent pas définir la microhématurie uniquement par une bandelette réactive positive. Une trace de sang positive à la bandelette doit inciter à une évaluation microscopique formelle de l’urine. Chez les patients chez qui on a diagnostiqué une microhématurie d’origine gynécologique ou génito-urinaire non maligne, les cliniciens doivent répéter l’analyse d’urine après la résolution de la cause gynécologique ou génito-urinaire non maligne. Si la microhématurie persiste ou si l’étiologie ne peut être identifiée, les cliniciens doivent effectuer une évaluation urologique basée sur le risque.
Si l’hématurie est attribuée à une infection urinaire, les cliniciens doivent obtenir une analyse d’urine avec évaluation microscopique après le traitement de l’infection pour s’assurer que l’hématurie a été résolue (grade de preuve C ).
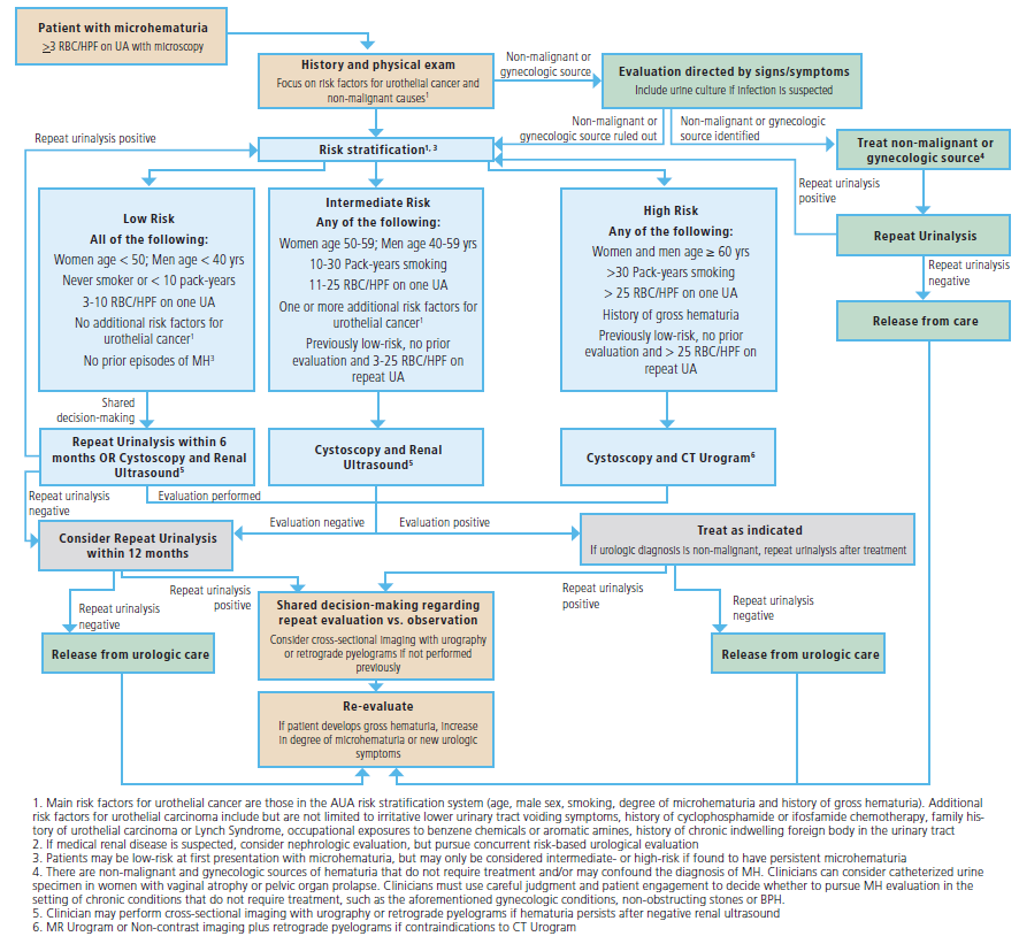
Après l’évaluation initiale, les cliniciens doivent classer les patients présentant une microhématurie soit en risque faible, intermédiaire ou élevé de malignité génito-urinaire selon les tableaux suivants (tableau 1).
Tableau 1-
Spécifiquement, chez les patients à faible risque de malignité, le clinicien doit s’engager dans un processus de décision partagée avec le patient pour tenter de décider entre répéter l’analyse d’urine dans les six mois ou procéder à une cystoscopie et une échographie rénale. Si ces patients à faible risque choisissent initialement de ne pas subir de cystoscopie ou d’imagerie des voies supérieures et que l’on constate une microhématurie lors de la répétition de l’analyse d’urine, ils doivent être reclassés en risque intermédiaire ou élevé. Chez ces patients, l’imagerie des voies supérieures et la cystoscopie doivent être réalisées conformément aux recommandations pour ces strates de risque supplémentaires.
Chez les patients à risque intermédiaire, les cliniciens doivent réaliser une cystoscopie et une échographie rénale.
En dernier lieu, chez les patients à haut risque, la cystoscopie et l’imagerie des voies supérieures doivent également être réalisées. Plus précisément, chez les patients à haut risque, s’il n’y a pas de contre-indication à son utilisation, les cliniciens devraient effectuer une urographie multiphasique par CT. S’il y a une contre-indication à l’urographie CT, les cliniciens peuvent utiliser l’UMR. S’il existe des contre-indications à la fois à l’urographie CT et à l’UMR, il convient de réaliser une paléographie rétrograde associée à une imagerie axiale sans contraste ou à une échographie rénale.
Aucun marqueur urinaire, y compris la cytologie urinaire, ne doit être utilisé dans l’évaluation initiale des patients présentant une microhématurie. Une cytologie urinaire peut être obtenue pour les patients présentant une microhématurie persistante après un bilan négatif, qui présentent également des symptômes mictionnels irritatifs ou des facteurs de risque de carcinome in situ.
Chez les patients dont le bilan est négatif, les cliniciens peuvent obtenir une répétition des analyses d’urine dans les 12 mois. Le patient avec un bilan négatif antérieur et les cliniciens d’urines négatives ultérieures peuvent cesser toute évaluation supplémentaire de la microhématurie.
Si les patients avec une évaluation négative antérieure de l’hématurie ont une microhématurie persistante ou récurrente au moment de la répétition de l’analyse d’urine, les cliniciens doivent s’engager dans une prise de décision partagée concernant la nécessité d’une évaluation supplémentaire. Les patients avec une évaluation antérieure négative de l’hématurie, qui ont développé une hématurie grossière, une augmentation significative du degré de leur microhématurie, ou de nouveaux symptômes urologiques, le clinicien devrait initier une évaluation supplémentaire.
Le panel reconnaît cependant plusieurs domaines notables où il existe des lacunes considérables dans les connaissances. Ceux-ci présentent des opportunités d’investigations supplémentaires pour améliorer les soins. Il s’agit notamment de :
- instrumentation automatisée
- Validation des groupes à risque
- imagerie à faible rayonnement
- cystoscopie améliorée
- biomarqueurs urinaires
- procédures de suivi
L’algorithme des directives de l’AUA sur la microhématurie est représenté dans la figure 1.
Figure 1- Lignes directrices de l’AUA sur l’algorithme de l’hématurie microscopique:
Présenté par :
Daniel Barocas MD, MPH, FACS, professeur associé et vice-président du département d’urologie, Université Vanderbilt
Stephen A. Boorjian, professeur d’urologie Carl Rosen, vice-président de la recherche pour le département d’urologie et directeur de la bourse d’oncologie urologique de la Mayo Clinic, Rochester, MN
Écrit par : Hanan Goldberg, MD, MSc, Département d’urologie, SUNY Upstate Medical University, Syracuse, NY, USA @GoldbergHanan à la réunion annuelle 2020 de l’American Urological Association (AUA), expérience virtuelle #AUA20, 27- 28 juin 2020
Contenu connexe:
Les principales organisations publient une directive clinique conjointe pour le diagnostic et l’évaluation de la microhématurie.