Die Kenntnis des Bilirubin-Stoffwechsels führt zum Verständnis der Faktoren, die zu einem erhöhten Risiko für einen Kernikterus führen (siehe Abbildung unten). Bilirubin entsteht beim Abbau der Häm-Komponente der roten Blutkörperchen (RBCs). Der Erythrozytenabbau ist in der Regel in der unmittelbaren Neugeborenenperiode erhöht; er kann bei Vorliegen einer immunvermittelten oder nicht-immunvermittelten hämolytischen Erkrankung pathologisch erhöht sein. Das erste Enzym in der katabolen Kaskade, die zu Bilirubin führt, ist die Häm-Oxygenase. Es gibt eine konstitutive Form und eine induzierbare Form, die durch physiologische Stressoren induziert werden. Die Bildung von Bilirubin, einer potentiell toxischen wasserunlöslichen Verbindung, aus Biliverdin, einer ungiftigen wasserlöslichen Substanz, verbraucht Energie.
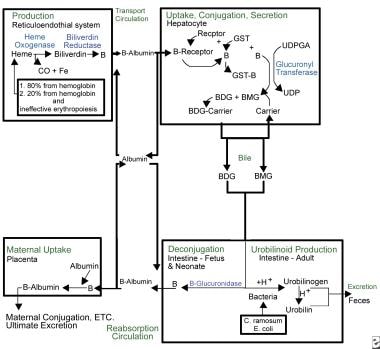 Kernikterus. Überblick über den Bilirubinstoffwechsel.
Kernikterus. Überblick über den Bilirubinstoffwechsel. Aufgrund seiner lipophilen Natur muss Bilirubin an Albumin gebunden sein, um durch den Blutkreislauf zu gelangen. In diesem Zustand kann es die Blut-Hirn-Schranke nicht frei passieren und einen Kernikterus verursachen. Der Albumin-Bilirubin-Komplex wird zur Leber transportiert, wo Bilirubin zur weiteren Verstoffwechselung in den Hepatozyten gelangt. In der Leber wird Bilirubin durch die Uridindiphosphat-Glucuronyltransferase (UDPGT) konjugiert, ein Enzym, das erst im Alter von 3-4 Monaten voll funktionsfähig ist.
Konjugiertes Bilirubin wird über das Gallensystem in den Darm ausgeschieden. Beta-Glucuronidase, die im Darmlumen menschlicher Neugeborener vorhanden ist, dekonjugiert das konjugierte Bilirubin, so dass es durch die Lipidzellmembranen des Darms zurück in den Blutkreislauf resorbiert werden kann, wo es wieder an Albumin gebunden werden muss, um den Zyklus zu wiederholen. Dieser Prozess, genannt enterohepatische Rezirkulation, ist ein einzigartiges neonatales Phänomen und trägt wesentlich zur physiologischen Gelbsucht bei. Fütterung und Ausscheidung von Mekonium und Stuhl unterbrechen die enterohepatische Rezirkulation.
Unter den Säuglingen, die im US-amerikanischen Kernikterus-Register gemeldet wurden, hatten 56 % Anomalien, von denen bekannt war, dass sie die Bilirubinkonzentration im Blut erhöhen. Schwere hämolytische Prozesse wurden bei 25 von 122 Säuglingen (20,5 %) festgestellt; ein Glukose-6-Phosphat-Dehydrogenase-Mangel wurde bei 26 Säuglingen (21,3 %) diagnostiziert, ein Geburtstrauma bei 18 Patienten (15 %), und andere Ursachen wie Galaktosämie, Crigler-Najjar-Syndrom und Sepsis wurden bei 8 Säuglingen (7 %) festgestellt. Bei 53 von 122 Säuglingen (43,4%) wurde keine Ätiologie für die schwere Hyperbilirubinämie gefunden.
Erhöhte Bilirubinproduktion
Der größte Teil des zirkulierenden Bilirubins beim Neugeborenen entsteht durch die Zerstörung der zirkulierenden Erythrozyten. Neugeborene produzieren täglich mehr als doppelt so viel Bilirubin wie ein durchschnittlicher Erwachsener, vor allem wegen des größeren zirkulierenden Volumens der Erythrozyten und ihrer kürzeren Lebensdauer. Jedes Ereignis, das zu einer erhöhten Serumbilirubinbelastung führt, setzt den Säugling dem Risiko einer Hyperbilirubinämie aus.
Polyzythämie
Prenatale Faktoren, wie mütterliches Rauchen, mütterliche Erkrankungen, Plazentainsuffizienz und Schwangerschaft in großer Höhe, können zu einer neonatalen Polyzythämie führen. Geburtshilfliche Faktoren, wie z. B. verzögerte Abklemmung der Nabelschnur, Ablösung der Nabelschnur oder längeres Halten des Babys unterhalb des Introitus, können zu einer erhöhten Erythrozytenmasse beim Baby führen. Dies gilt insbesondere für Babys, die in Abwesenheit eines geschulten Geburtshelfers geboren werden.
Hämolyse
Eine immunhämolytische Erkrankung, am häufigsten eine Rh-Isoimmunisierung (Erythroblastosis fetalis), ist die prototypische Ätiologie für Kernikterus.
ABO-Isoimmunisierung sowie mindere Blutgruppenantigene können ebenfalls eine hämolytische Erkrankung beim Neugeborenen verursachen, meist von mäßigem Schweregrad. Säuglinge, die von Müttern mit Blutgruppe O-negativ geboren werden, sind am stärksten gefährdet, wobei eine Serie von 249 Säuglingen mit schwerer Hyperbilirubinämie eine Odds Ratio von 48,6 für Säuglinge mit Rh-Inkompatibilität aufwies.
Abnormalitäten der Erythrozyten selbst können ebenfalls für eine Hämolyse prädisponieren. Diese können in Membrandefekte, wie hereditäre Sphärozytose und Elliptozytose, Enzymdefekte, wie Glukose-6-Phosphat-Dehydrogenase-Mangel und Pyruvatkinase-Mangel, und Hämoglobinopathien, wie Alpha- und Beta-Thalassämien, eingeteilt werden.
Die Sichelzellkrankheit verursacht typischerweise keine hämolytischen Erkrankungen in der Neugeborenenperiode.
Extravasiertes Blut
Signifikante Bereiche mit Blutergüssen, wie z. B. schwere Cephalohematome, subgalealeale Blutungen oder periphere Ekchymosen durch Geburtstrauma, können zu einer erhöhten Bilirubinbelastung im Serum führen, wenn sich die Blutabnahme auflöst. Interne Blutungsareale, wie z.B. pulmonale oder intraventrikuläre Blutungen, können ebenfalls eine signifikante okkulte Quelle von Serumbilirubin sein.
Enzyminduktion
Wie bereits erwähnt, ist die Häm-Oxygenase-1 (HO-1) die induzierbare Form des ersten Enzyms, das an der Bildung von Bilirubin beteiligt ist. Dieses Enzym wird durch physiologische Stressoren, wie Hypothermie, Azidose, Hypoxie und Infektionen (Odds Ratio 20,6 bei Sepsis) aktiviert.
Epidemiologische Faktoren
Ostasiatische und indianische Säuglinge produzieren Bilirubin mit höheren Raten als weiße Säuglinge; schwarze Säuglinge haben niedrigere Produktionsraten als Säuglinge anderer Rassengruppen. Männliche Säuglinge haben höhere Serumbilirubinwerte als weibliche. Hyperbilirubinämie tritt auch familiär gehäuft auf; die Ätiologie ist unklar, könnte aber mit genetisch erhöhten Beta-Glucuronidase-Werten im Säugling, in der Muttermilch oder beidem (wenn der Säugling gestillt wird) zusammenhängen.
Verminderte Ausscheidung
Selbst bei normaler Bilirubinproduktion können Anomalien beim Transport, der Ausscheidung oder beidem zu einem erhöhten Gehalt an freiem Bilirubin im Serum führen.
Albuminbindung
Aufgrund seiner lipophilen Natur muss Bilirubin an ein Trägerprotein gebunden werden, um in der wässrigen Umgebung des Serums transportiert zu werden. Albumin hat eine primäre hochaffine Bindungsstelle für Bilirubin und zwei niederaffine Stellen. Bei physiologischem pH-Wert ist die Menge an freiem Bilirubin (d. h. nicht an Albumin gebundenes Bilirubin) sehr gering. Dies ist wichtig, da nur freies Bilirubin zur Verfügung steht, um die Blut-Hirn-Schranke zu überwinden und Neurotoxizität zu verursachen. Eine verringerte Albumin-Bindungskapazität, eine verringerte Albumin-Bindungsaffinität oder beides kann dazu führen, dass die Menge an freiem Serumbilirubin steigt. Die Bindungsaffinität ist bei Neugeborenen geringer als bei älteren Säuglingen und ist bei Frühgeborenen und kranken Säuglingen noch geringer als bei gesunden Terminkindern.
Einige Autoren befürworten die Einbeziehung von Messungen des ungebundenen (d.h. freien) Bilirubins bei der Beurteilung des Risikos einer Bilirubin-Neurotoxizität, zum Teil weil einige Studien eine engere Assoziation zwischen der ungebundenen Bilirubinkonzentration und Hörstörungen gezeigt haben als die, die mit dem Gesamtserumbilirubin gesehen wurden, obwohl die Identifizierung des neurotoxischen Schwellenwerts der ungebundenen Bilirubinkonzentration schwer vorstellbar bleibt.
Eine verminderte Bindungskapazität kann bei Hypoalbuminämie auftreten oder wenn die Bindungsstellen mit anderen Anionen besetzt sind. Ob parenteral verabreichtes Lipid Bilirubin aus seiner Albumin-Bindungsstelle verdrängen kann, ist umstritten. Bei gefährlich hohen Serumbilirubinwerten kann es ratsam sein, die Lipidverabreichung auf weniger als die maximalen Werte zu beschränken. Medikamente wie Sulfisoxazol und Ceftriaxon können ebenfalls um Bilirubin-Bindungsstellen am Albuminmolekül konkurrieren und müssen mit Vorsicht eingesetzt oder in der Neugeborenenperiode vermieden werden.
Aufnahme und Konjugation in der Leber
Albumin transportiert Bilirubin zur Leber, wo es durch ein Akzeptorprotein namens Ligandin in den Hepatozyten eingebaut wird. Die Leberwerte von Ligandin erreichen erst im Alter von etwa 5 Tagen erwachsene Werte, können aber durch die Verabreichung von Phenobarbital induziert werden.
Im Hepatozyten wird Bilirubin durch das Enzym UDPGT zu einem Zuckerteil, der Glucuronsäure, konjugiert. Ein angeborener neonataler Mangel an diesem Enzym ist die Hauptursache der physiologischen Gelbsucht. In den ersten 10 Lebenstagen ist UDPGT in einer Konzentration von etwa 0,1 % der Erwachsenenwerte vorhanden, und die Hyperbilirubinämie scheint der primäre Stimulus für die Enzymproduktion zu sein.
Neben der physiologischen Gelbsucht verursachen angeborene erbliche Defekte in UDPGT eine pathologische Hyperbilirubinämie unterschiedlichen Schweregrades. Das Crigler-Najjar-Syndrom Typ I bedeutet das weitgehende Fehlen von UDPGT und ist gekennzeichnet durch eine ausgeprägte refraktäre Hyperbilirubinämie mit dem ständigen Risiko eines Kernikterus zu jedem Zeitpunkt im Leben eines Menschen. Derzeit ist die Lebertransplantation die einzige definitive Therapie, obwohl experimentelle Therapien untersucht werden. Patienten mit Crigler-Najjar-Syndrom Typ II (d. h. Arias-Syndrom) haben ein ähnliches klinisches Bild wie Patienten mit Typ I. Allerdings sprechen Patienten mit Typ II dramatisch auf eine Therapie mit Phenobarbital an, wodurch die Diagnose gestellt wird.
Das Gilbert-Syndrom ist durch eine gutartige chronische indirekte Hyperbilirubinämie ohne Anzeichen einer Lebererkrankung oder -anomalie gekennzeichnet. Die genetische Grundlage für dieses Syndrom wurde als ein amplifizierter Triplett-Repeat im kodierenden Gen für UDPGT identifiziert, und Untersuchungen werden fortgesetzt, um die mögliche Rolle des Gilbert-Syndroms bei Säuglingen mit neonataler Hyperbilirubinämie zu klären.
Exkretion
Nach der Konjugation wird das wasserlösliche Bilirubin energieabhängig in die Gallenkanälchen ausgeschieden, um schließlich in den Dünndarm zu gelangen. Eine Störung in diesem System oder eine Obstruktion im Gallensystem führt zu einer Akkumulation von konjugiertem Bilirubin im Serum, erkennbar an einer Erhöhung des direkten Anteils des Gesamtbilirubins. Eine direkte Hyperbilirubinämie beim Neugeborenen (definiert als ein direkter Anteil von mehr als einem Drittel des Gesamtbilirubins) ist immer pathologisch, und es muss nach einer Ätiologie gesucht werden.
Im Dünndarm kann konjugiertes Bilirubin nicht rückresorbiert werden. Die Darmflora wandelt es in Urobilinogen um, das ausgeschieden wird. Beim Neugeborenen wird diese Umwandlung durch den Mangel an Kolonbakterien behindert. Darüber hinaus produziert der Darm des Neugeborenen (nicht aber der des Erwachsenen) Beta-Glucuronidase, ein Enzym, das auf konjugiertes Bilirubin einwirkt und freies Bilirubin für eine mögliche Absorption durch die Lipidmembran der Darmzellen in den Blutkreislauf freisetzt. Muttermilch enthält ebenfalls Beta-Glucuronidase, und die Fütterung mit Muttermilch erhöht den Spiegel dieses Enzyms im Darm von Neugeborenen. In Kombination mit der langsamen Darmmotilität in den ersten Lebenstagen führen die oben genannten Faktoren zu einer so genannten enterohepatischen Rezirkulation von Bilirubin zurück in den Blutkreislauf.
Systemische Faktoren
Galaktosämie
Patienten mit dieser seltenen angeborenen Stoffwechselstörung können sich primär mit einer Hyperbilirubinämie präsentieren, obwohl die direkte Fraktion typischerweise in der zweiten Lebenswoche ansteigt. Das Kind kann weitere charakteristische Anzeichen zeigen, wie Hepatomegalie, schlechte Nahrungsaufnahme oder Lethargie. Der Urin auf reduzierende Substanzen, aber nicht auf Glukose, ist diagnostisch. Viele staatliche Neugeborenen-Stoffwechsel-Screenings beinhalten einen Test auf diese Störung.
Hypothyreose
Obwohl die Ätiologie unklar ist, ist eine anhaltende indirekte Hyperbilirubinämie eines der typischen Merkmale einer kongenitalen Hypothyreose, und diese Diagnose muss bei jedem Baby mit Hyperbilirubinämie, die nach dem Alter von 2-3 Wochen bestehen bleibt, ausgeschlossen werden. Die meisten staatlichen Stoffwechseluntersuchungen beinhalten einen Test der Schilddrüsenfunktion, obwohl falsch-negative Ergebnisse und ein verzögerter Erhalt der Ergebnisse bei symptomatischen Säuglingen einen individuellen Test erforderlich machen können.
Medikamente
Die mütterliche Verabreichung von Oxytocin, Diazepam oder Promethazin kann zu einem erhöhten Serumbilirubin beim Säugling führen. In ähnlicher Weise erhöht die neonatale Verabreichung von Pancuronium und Chloralhydrat den Bilirubinspiegel. Darüber hinaus können einige Medikamente, wie Sulfonamide und einige Penicilline, Bilirubin aus seiner Albumin-Bindungsstelle verdrängen, wodurch die Serumkonzentration von freiem Bilirubin, das zum Überschreiten der Blut-Hirn-Schranke zur Verfügung steht, effektiv erhöht wird.
Azidose
Systemische Azidose vermindert die Bindungsaffinität von Albumin für Bilirubin, was zu erhöhten Konzentrationen von freiem Bilirubin im Blutstrom führt. Die leichte Verfügbarkeit von Protonen fördert die Bildung von Bilirubinsäure (freies Bilirubin-Anion plus 2 Wasserstoffionen); dieser Anteil zeigt eine erhöhte Bindung und einen erhöhten Transport in die Nervenzellmembranen.
Störungen der Blut-Hirn-Schranke
Die neonatale Blut-Hirn-Schranke ist durchlässiger für Substanzen als die eines Erwachsenen. Die Verabreichung von hyperosmolaren Substanzen, Hyperkohlensäure, Asphyxie, Infektionen (insbesondere Meningitis) und eine gestörte Autoregulation mit Blutdruckschwankungen können die kapillaren tight junctions schwächen und die kapillare Permeabilität erhöhen. Dies wiederum kann die Konzentration senken, bei der Bilirubin für das ZNS toxisch ist.
Muttermilchfütterung
Die gut beschriebene physiologische Gelbsucht, die in den ersten Lebenstagen, insbesondere beim gestillten Säugling, beobachtet wird, wird als Stillgelbsucht bezeichnet. Man geht davon aus, dass die Stillgelbsucht durch mehrere oben beschriebene Mechanismen entsteht, die die Produktion von Bilirubin fördern und die Ausscheidung hemmen, sowie durch eine unzureichende Milchaufnahme aufgrund der reduzierten Milchproduktion der Brustdrüse in den ersten Tagen nach der Geburt. Die Stillgelbsucht sollte von der Muttermilchgelbsucht unterschieden werden.
Einige gestillte Säuglinge zeigen, obwohl sie klinisch gut gedeihen, über mehrere Monate hinweg eine indirekte Hyperbilirubinämie nicht identifizierbarer Ätiologie. Wenn dies bei einem gestillten Säugling beobachtet wird, kann die Ausschlussdiagnose einer Muttermilchgelbsucht gestellt werden. Man geht davon aus, dass eine solche Hyperbilirubinämie durch anhaltend hohe Konzentrationen noch nicht identifizierter Bestandteile in der Muttermilch einiger Frauen verursacht wird, die zu einer Persistenz der Hyperbilirubinämie des Säuglings führen. Ein Hinweis kann eine Vorgeschichte mit ähnlicher Hyperbilirubinämie bei anderen gestillten Geschwistern sein. Diese Entität ist gutartig.