Introducción
La Enfermedad Pulmonar Obstructiva Crónica (EPOC) es una afección pulmonar grave, lentamente progresiva y con repercusiones sistémicas; afecta principalmente a personas mayores de 40 años.1 Sin embargo, la EPOC es prevenible y tratable. Muchos pacientes sufren exacerbaciones de la EPOC y algunas de ellas requieren visitas a Urgencias y hospitalizaciones. En Portugal, y aunque las hospitalizaciones debidas a la EPOC entre 2009 y 2016 han disminuido un 8%, todavía representaron 8049 pacientes hospitalizados en 2016. Las hospitalizaciones de pacientes de 80 años o más aumentaron del 28,4% en 2005 al 38,0% en 2014, lo que refleja un envejecimiento de la población,2 con un número potencialmente mayor de comorbilidades.
El manejo adecuado de las exacerbaciones de la EPOC representa un importante desafío clínico.3 En el 70% al 80% de las exacerbaciones de la EPOC, el factor precipitante es una infección del tracto respiratorio,4 pero en aproximadamente un tercio de las exacerbaciones graves de la EPOC no se puede identificar una causa,1 lo que dificulta la orientación adecuada de la estrategia terapéutica. Existen varias herramientas diagnósticas para evaluar una exacerbación y su gravedad, que ayudarán a tomar decisiones como si el paciente puede ser tratado en casa o en un entorno de atención primaria o si debe ser derivado a urgencias y eventualmente hospitalizado.1,5-7 La gravedad de una exacerbación informará sobre su tratamiento,1,7,8 y deben utilizarse puntuaciones pronósticas para predecir el riesgo de una futura exacerbación. Se han propuesto tres puntuaciones pronósticas basadas en las características biológicas y clínicas de las exacerbaciones: la puntuación BAP-65,9 la puntuación DeCOPD9 y la puntuación propuesta por Roche et al.10,11
Después de que una exacerbación se maneje adecuadamente, debe prepararse un plan de alta adecuado. Éste dependerá de la gravedad de la exacerbación, pero en general debe incluir la reclasificación del paciente según los criterios de la GOLD,1 la optimización del tratamiento farmacológico,1,4,8 el manejo de las comorbilidades, la educación del paciente (o del cuidador en el domicilio) sobre el uso correcto de los medicamentos,1,8 la derivación a una Consulta de Neumología si aún no asiste a una, y un programa de deshabituación tabáquica y rehabilitación pulmonar.
ExacerbacionesDefinición, causas y etiologíaDefinición
Actualmente, no existe una definición exacta o consistente de exacerbación de la EPOC. La definición de exacerbación en la actualización de la GOLD de 2016,12 «un evento agudo caracterizado por un empeoramiento de los síntomas respiratorios del paciente que va más allá de las variaciones normales del día a día y que conduce a un cambio de medicación», se simplificó en el documento de la GOLD de 201713 a «un empeoramiento agudo de los síntomas respiratorios que da lugar a una terapia adicional».
Causas y etiología
Se han identificado varios factores que pueden conducir a un empeoramiento de los síntomas, y en el 70% al 80% de los casos de exacerbación de la EPOC, el factor precipitante es una infección del tracto respiratorio,4 ya sea vírica4,9,14,15 o bacteriana,4,9,15 pero en aproximadamente un tercio de las exacerbaciones graves de la EPOC no se puede identificar una causa1.
Es importante identificar la causa subyacente de una exacerbación, ya que esto guiará la estrategia terapéutica.
Clasificación
Al igual que la falta de definición de una exacerbación, no existe un sistema de clasificación consensuado para evaluar la gravedad de la exacerbación, aunque se han propuesto algunos.16 Algunas de estas puntuaciones se discutirán más adelante.
En las exacerbaciones leves se produce un empeoramiento de los síntomas que puede manejarse en casa, con un aumento de la dosis de los medicamentos habituales.1,6,17 Las exacerbaciones moderadas no responden a un aumento de la dosis de broncodilatadores y, por lo tanto, requieren tratamiento con corticoides sistémicos y/o antibióticos.1,6,17,18 Las exacerbaciones graves requieren hospitalización o evaluación en urgencias1,6,17,18 y tienen un grave impacto en la actividad física. Las exacerbaciones muy graves requieren el ingreso en una Unidad de Cuidados Intensivos (UCI)1 y tienen un impacto muy severo en la actividad física. Las exacerbaciones infecciosas se caracterizan por el aumento del volumen y la purulencia del esputo asociados a un agravamiento de la disnea y deben tratarse con antibióticos.1,8
Herramientas de diagnóstico
La evaluación de una exacerbación y su gravedad se basa en la historia clínica del paciente,1,6 por ejemplo, la limitación del flujo de aire, la duración del empeoramiento de los síntomas y el número de episodios anteriores (total/hospitalizaciones). Deben evaluarse síntomas como la disnea, la tos o el esputo,7 los niveles de saturación de oxígeno,7 la nueva limitación de las actividades diarias,6,7 los signos clínicos de gravedad como el uso de los músculos respiratorios accesorios,1,5 los movimientos paradójicos de la pared torácica,1,5 el empeoramiento o la nueva aparición de cianosis central,1,7 el desarrollo de edema periférico,1,7 la inestabilidad hemodinámica,1 el deterioro del estado mental1,6,7 y las comorbilidades1. Se debe realizar una oximetría de pulso en todos los pacientes.6 Si el paciente es derivado a un hospital, se debe medir la gasometría arterial5,6,8,15,19-21 y se debe realizar una radiografía de tórax para excluir comorbilidades y/o otras enfermedades pulmonares.1,6,8,15,19 En estos casos, también se recomienda realizar a los pacientes un ECG,1,6,19,20 recuento sanguíneo completo,1,6,8,20-22 y pruebas bioquímicas básicas, incluyendo concentraciones de electrolitos,1,8,20,21 urea,8 glucemia1,20 y panel metabólico.6 Los niveles de teofilina deben medirse en los pacientes en tratamiento con teofilina al ingreso y deben tomarse hemocultivos si el paciente tiene fiebre.8 El cultivo de muestras de esputo no se recomienda en la práctica rutinaria, sólo si el esputo es purulento,8 y el documento GOLD 2018 recomienda el cultivo de esputo y una prueba de sensibilidad a los antibióticos sólo si una exacerbación infecciosa no responde al tratamiento antibiótico empírico.1 Algunos autores mencionan el recuento sanguíneo de eosinofilia como un procedimiento aconsejable para guiar el tratamiento de las exacerbaciones de la EPOC, ya que se ha sugerido que las exacerbaciones eosinofílicas pueden responder mejor a los corticoides sistémicos.1,15 No se recomienda realizar una espirometría durante una exacerbación.1
Si la exacerbación es grave y el paciente está hospitalizado, deben considerarse los niveles de péptido natriurético cerebral y las mediciones de enzimas cardíacas, especialmente si el paciente no responde al tratamiento convencional.6 Además, se debe realizar una prueba de virus y bacterias con un hisopo faríngeo o un esputo14,20,23 y medir la proteína C reactiva en suero.14,20,24 La procalcitonina puede orientar el tratamiento antibiótico, ya que se ha sugerido que es un marcador más específico de las infecciones bacterianas y que puede ser útil para decidir la prescripción de antibióticos.1 Debe evaluarse el índice de comorbilidad de Charlson,5,20,21,23 la escala de disnea modificada del Medical Research Council (mMRC),5,20,21,23 la actividad física5 y el estado de salud general5. Los autores no aconsejan el uso de la puntuación del COPD Assessment Test (CAT)23 de forma rutinaria en Portugal, ya que no está validada para la población portuguesa. Si el paciente ingresa en la UCI, además de las pruebas recomendadas en las exacerbaciones graves, se debe utilizar la Escala de Coma de Glasgow5, investigar las infecciones del tracto respiratorio25 y realizar un hemocultivo.24 Según el documento de la GOLD 2018 sólo deben ser hospitalizados los pacientes que requieran ventilación no invasiva (VNI) o ventilación invasiva (IV).1
Estrategias farmacológicasLABA+LAMA
Los agonistas β2 inhalados de acción corta (SABA) y los antagonistas muscarínicos de acción corta (SAMA) siguen siendo el pilar en el tratamiento de los síntomas y la obstrucción del flujo aéreo durante las exacerbaciones de la EPOC.1,4,6 Aunque en el momento de la publicación del documento GOLD 2018 no había estudios clínicos que evaluaran la utilidad de los agonistas β2 de acción prolongada (LABA) o de los antagonistas muscarínicos de acción prolongada (LAMA) en las exacerbaciones, la recomendación es continuar con esta medicación durante la exacerbación o iniciarla lo antes posible antes del alta hospitalaria1. La combinación LABA+LAMA tiene un beneficio documentado en la reducción de las exacerbaciones cuando se prescribe a pacientes en la fase estable de la EPOC26 , en particular la combinación indacaterol/glicopirronio, como se demostró en los estudios SPARK27 y FLAME28 . Además, el reciente estudio FLAME28 , el primer estudio prospectivo que evalúa la eosinofilia en sangre como biomarcador de la respuesta terapéutica, mostró que indacaterol/glicopirronio demostró una mejora significativa de la función pulmonar en comparación con salmeterol/fluticasona para todos los puntos de corte analizados29. Un reciente análisis post hoc del estudio WISDOM identificó un subgrupo de pacientes -pacientes con ≥2 exacerbaciones y ≥400células/μL- que parecen tener un mayor riesgo de exacerbación cuando se suspenden los CSI.30 De hecho, y según la versión más reciente del documento GOLD,1 los pacientes sintomáticos en fase estable de la EPOC y con antecedentes de ≥2 exacerbaciones moderadas, o 1 con ingreso hospitalario, en el último año, pueden beneficiarse de un CSI además de LABA/LAMA. Sin embargo, aún no se ha establecido si los eosinófilos en sangre pueden utilizarse como biomarcador para predecir la eficacia de los CSI en cuanto a la prevención de las exacerbaciones, como sugiere el análisis post hoc de WISDOM1.
Antibióticos, corticosteroides y xantinas
Cuando se trata una exacerbación se recomienda añadir corticosteroides orales o intravenosos y/o antibióticos, dependiendo de la gravedad de los síntomas y de la presencia de infección.1,4,6-8,31 Los antibióticos solo deben utilizarse para el tratamiento de exacerbaciones infecciosas4,6,8,31 o graves.31 Los documentos GOLD 2018 y NHS 2014 recomiendan el uso de antibióticos en pacientes con exacerbaciones de EPOC que presenten tres síntomas cardinales: aumento de la disnea, del volumen de esputo y de la purulencia del esputo7 (Evidencia B)1; que presenten dos de los síntomas cardinales, si el aumento de la purulencia del esputo es uno de los dos síntomas7 (Evidencia C)1; o que requieran ventilación mecánica (invasiva o no invasiva) (Evidencia B).1
Se ha demostrado que los antibióticos reducen el riesgo de mortalidad a corto plazo, el fracaso del tratamiento y la purulencia del esputo, y un estudio en pacientes con EPOC con exacerbaciones que requieren ventilación mecánica (invasiva o no invasiva) indicó que no tratar con antibióticos se asoció con un aumento de la mortalidad y una mayor incidencia de neumonía nosocomial secundaria1. Una revisión Cochrane concluyó que los antibióticos para las exacerbaciones muy graves de la EPOC mostraron efectos beneficiosos amplios y consistentes en los resultados de los pacientes ingresados en una UCI,32 pero esta conclusión se basó en los datos de un único estudio.32
El protocolo del NHS para el manejo de las exacerbaciones de la EPOC en atención primaria establece que los broncodilatadores y los corticosteroides son la base del tratamiento de las exacerbaciones.7 Sin embargo, una revisión sistemática de 19 directrices sobre la EPOC informó de que los criterios para tratar a los pacientes con antibióticos se basaban en gran medida en un aumento de los síntomas respiratorios, mientras que los corticosteroides sistémicos solían recomendarse universalmente para todos los pacientes con exacerbaciones agudas.33 Los autores también concluyeron que las directrices actuales de la EPOC son de poca ayuda para identificar a los pacientes con exacerbaciones agudas que probablemente se beneficien del tratamiento con corticosteroides sistémicos y antibióticos en la atención primaria, lo que podría contribuir al uso excesivo o inadecuado de cualquiera de los dos tratamientos.
Se han sugerido algunos biomarcadores como útiles para optimizar el tratamiento con antibióticos. El documento GOLD 20181 no recomienda el uso rutinario de la PCR, pero afirma que varios estudios han sugerido que el tratamiento antibiótico guiado por la procalcitonina reduce la exposición a los antibióticos y los efectos secundarios con la misma eficacia clínica. Esta observación es corroborada por una revisión Cochrane que demuestra que la procalcitonina puede guiar el tratamiento antibiótico.32 Por el contrario, otros autores informaron de que la PCR podría ser un marcador más valioso,34 y un estudio de atención primaria de la vida real concluyó que la realización de pruebas rápidas de PCR llevó a los médicos de cabecera a prescribir menos antibióticos que los que no lo hicieron.35
Para todos los pacientes, la elección del antibiótico debe guiarse por el patrón de resistencia bacteriana local,1,8 la historia microbiológica del paciente y sus factores de riesgo.
Por lo general, el tratamiento empírico inicial abarca la aminopenicilina con ácido clavulánico, un macrólido o una tetraciclina.1,8 Sin embargo, el uso a largo plazo de macrólidos puede asociarse a importantes efectos secundarios y al riesgo de desarrollar resistencia bacteriana.36 Debe enviarse esputo para su cultivo (en el caso de pacientes con exacerbaciones frecuentes, limitación grave del flujo aéreo y/o exacerbaciones que requieran ventilación mecánica1), ya que pueden estar presentes bacterias gramnegativas (por ejemplo, especies de Pseudomonas) o patógenos resistentes que no son sensibles a los antibióticos mencionados anteriormente.1
Aunque la duración más eficaz del tratamiento está aún por definir,32 la duración recomendada de la terapia antibiótica suele ser de 5 a 7 días (Evidencia D)1 pero la duración del tratamiento dependerá del antibiótico utilizado.
El manejo de las exacerbaciones en atención primaria debe incluir la maximización de la terapia broncodilatadora y los corticoides sistémicos si no están contraindicados (30 mg de prednisolona) durante 7 días.1,7,8 La terapia con prednisolona oral es igual de eficaz que la administración intravenosa.1 El documento GOLD 2018 recomienda una dosis de 40mg de prednisona al día durante 5 días1 mientras que NICE 2016 recomienda una dosis de 30mg durante 7-14 días, y además recomienda que un curso de tratamiento con corticosteroides no debe ser superior a 14 días ya que no hay ninguna ventaja en la terapia prolongada.8 Se ha demostrado que el uso de corticoides sistémicos en las exacerbaciones de la EPOC acorta el tiempo de recuperación, mejora la función pulmonar, mejora la oxigenación, disminuye el riesgo de recaídas tempranas y el fracaso del tratamiento, y disminuye la duración de la hospitalización.1
Un meta-análisis confirmó que la tasa de éxito del tratamiento aumentó con los corticoides sistémicos en comparación con los cuidados habituales de las exacerbaciones de la EPOC. Los corticosteroides parecen ser beneficiosos para toda la población en cuanto a la tasa de éxito del tratamiento.37
Algunos estudios sugieren que los corticosteroides pueden ser menos eficaces en el tratamiento de las exacerbaciones agudas de la EPOC en pacientes con niveles más bajos de eosinófilos en sangre.15,38
En cuanto a las metilxantinas en el tratamiento de las exacerbaciones de la EPOC, la evidencia actual no respalda su uso, dado que los posibles efectos beneficiosos en la función pulmonar y los criterios de valoración clínicos son modestos e inconsistentes, mientras que los acontecimientos adversos son significativos.1,4,6,31 Las metilxantinas intravenosas (teofilina o aminofilina) pueden considerarse un tratamiento de segunda línea y utilizarse como complemento cuando la respuesta es insuficiente. Cuando se utiliza teofilina, es necesario vigilar los niveles en sangre, los efectos secundarios y las posibles interacciones farmacológicas.8,31
Terapéutica – estratificación del riesgo
Las exacerbaciones de la EPOC pueden clasificarse como leves, moderadas, graves6 y muy graves. Las exacerbaciones muy graves requieren el ingreso en la UCI, con ventilación invasiva, y quedan fuera del ámbito de este artículo.
Como se ha mencionado anteriormente, las exacerbaciones de la EPOC son muy heterogéneas por lo que es especialmente relevante determinar su etiología, patología, gravedad y riesgo ya que todos estos factores tendrán implicaciones en el pronóstico, el tratamiento farmacológico y el lugar de tratamiento.
En cuanto al tratamiento farmacológico y el lugar de tratamiento, si las exacerbaciones son leves y no infecciosas,1,4,7,8,31 pueden tratarse en casa con un aumento de la dosis de broncodilatadores de mantenimiento.6,17 Si la exacerbación es infecciosa4,8,31 debe administrarse un antibiótico.1,7
Las exacerbaciones moderadas deben tratarse en urgencias y el paciente debe ser dado de alta posteriormente, ya que estas exacerbaciones no requieren hospitalización, a menos que ésta se produzca por motivos socioeconómicos. Se debe aumentar la dosis de los broncodilatadores de mantenimiento6,17 y administrar al paciente un corticoide oral6,17,18 durante 5 días.1,38,39 Si la exacerbación es infecciosa4,8,31 se debe administrar un antibiótico.1,7
En el caso de un paciente que haya tenido una exacerbación grave, que requiera hospitalización, el paciente debe ser reclasificado como exacerbador frecuente. Habitualmente, la hospitalización debida a una exacerbación grave requiere la modificación del tratamiento de mantenimiento inhalado, incluyendo O2 si el paciente está hipoxémico y ventilación no invasiva si el paciente tiene hipercapnia, mayor de 52cm H2O y/o acidemia,1,4,6,8 corticoides orales o intravenosos (durante 5 días)1,38,39 y antibiótico si es infeccioso,1,7 xantinas si hay una respuesta inadecuada al tratamiento4,8,16,31 y prevención del tromboembolismo pulmonar.
Al alta – plan de acción
Los pacientes con exacerbaciones leves deben ser reevaluados a los tres meses, con espirometría y una reevaluación del grado GOLD y, cuando sea apropiado, reclasificación.
Al alta de una exacerbación moderada, se debe optimizar la broncodilatación, prescribir la vacunación antineumocócica y preparar un plan de deshabituación tabáquica y de rehabilitación respiratoria.
Al alta tras una exacerbación grave, se debe prescribir un tratamiento de mantenimiento óptimo1,4,8 con LABA, LAMA y CSI. Los pacientes que han tenido un episodio de insuficiencia respiratoria deben tener resultados satisfactorios de oximetría o gasometría arterial antes del alta. Los pacientes (o sus cuidadores) deben recibir la información adecuada para que puedan comprender el uso correcto de la medicación, incluidos los inhaladores y el oxígeno, y, si es necesario, deben tomarse medidas para el seguimiento y la atención domiciliaria (como la visita de una enfermera, el suministro de oxígeno o la derivación a otro tipo de apoyo). El paciente, su cuidador y el médico deben estar seguros de que puede manejar con éxito el nuevo plan de tratamiento. Cuando haya alguna duda sobre la capacidad del paciente para manejar su terapia, puede ser útil una evaluación formal de las actividades de la vida diaria.8 El documento GOLD 2018 proporciona una lista de criterios para el alta hospitalaria.1 Para los pacientes que están hipoxémicos durante una exacerbación, deben evaluarse las gasometrías arteriales y/o la oximetría de pulso antes del alta hospitalaria y en los 3 meses siguientes. Si el paciente sigue hipoxémico, puede ser necesario un tratamiento suplementario de oxígeno a largo plazo.1 Además, los pacientes deben recibir instrucciones claras sobre cuándo y cómo suspender su tratamiento con corticosteroides.1,8 En cuanto a la necesidad de una atención individualizada, un estudio canadiense en el que se ofreció a los pacientes una llamada telefónica tras el alta, una visita a domicilio y una atención continuada concluyó que, aunque no se redujeron las tasas de reingreso a los 30 y 90 días, se observó una disminución de la mortalidad total a los 90 días. Estos datos sugieren que la atención individualizada llevada a cabo en este estudio puede influir en la morbilidad y la mortalidad de la EPOC tras una exacerbación aguda.40 Todos los pacientes que han tenido una exacerbación grave deben ser reevaluados 4-6 semanas después del alta hospitalaria,1 se les debe recetar una vacuna antineumocócica y se debe preparar un plan para dejar de fumar y de rehabilitación respiratoria – Fig. 1.
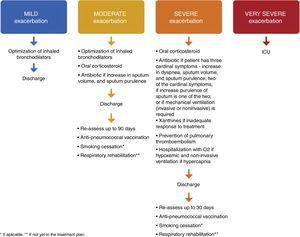
Terapia propuesta, alta y seguimiento de las exacerbaciones de EPOC leves, moderadas, graves y muy graves.
Los autores proponen que se prescriba al paciente una vacuna antineumocócica entre 10 y 20 días después del alta de Urgencias o del Hospital.
Durante la consulta de seguimiento (tres meses para las exacerbaciones moderadas y 4-6 semanas para las exacerbaciones graves), se debe medir la espirometría y la gasometría arterial. Se deben reevaluar los síntomas, el uso correcto del tratamiento inhalado y el manejo adecuado de las comorbilidades. Debe optimizarse el tratamiento farmacológico. Se debe evaluar el plan de deshabituación tabáquica y de rehabilitación respiratoria. Se debe programar una nueva consulta de seguimiento en los próximos 30-60 días.
Conclusiones
La identificación de la causa subyacente de las exacerbaciones de la EPOC y la evaluación de su gravedad es fundamental para orientar el tratamiento. Después de manejar adecuadamente una exacerbación, se debe preparar un plan de alta adecuado que dependerá de su gravedad. Un plan de alta adecuado disminuirá la carga de síntomas, contribuirá a una recuperación más rápida, aumentará la calidad de vida del paciente y evitará o retrasará futuras exacerbaciones. La derivación a una Consulta de Neumología si el paciente no acude ya a una es de suma importancia.
Conflictos de intereses
AR declara haber recibido honorarios por hablar de AstraZeneca, Boehringer Ingelheim, Novartis, Bial, Medinfar, Mundipharma, Menarini, Grifols, Mylan, Tecnifar, Teva y cslbehring. CA declara haber recibido honorarios por conferencias de AstraZeneca, Pfizer, Novartis y Mundipharma. SF declara no tener conflictos de intereses. JF declara haber recibido honorarios por charlas de AstraZeneca, Boehringer Ingelheim, Diater, Inmunotek, Menarini, Mundipharma, Mylan, Tecnifar y TEVA, y participar en consejos asesores de Bial, GSK y Novartis. MD declara haber recibido honorarios por charlas de AstraZeneca, Boehringher Ingelheim, Bial, GSK, Menarini y Novartis y por participar en consejos asesores de Bial, GSK y Novartis. CRC declara haber recibido honorarios por charlas de Boehringer Ingelheim, Roche, Novartis, AstraZeneca, vacunas Pfizer, Teva, Menarini, Medinfar y Tecnifar, y por participar en consejos asesores de Boehringer Ingelheim, Roche, Novartis, GSK, AstraZeneca y vacunas Pfizer.