Con la autoría de Charles Coffey, MD & Tamer Ghanem, MD PhD; editado por Ellie Maghami, MD FACS
Comité de Educación de la AHNS
Introducción
Este documento pretende introducir un subtipo de cáncer de cabeza y cuello conocido como cáncer de orofaringe, y se revisará la anatomía y fisiología normal de la orofaringe. Se definen los factores que pueden conducir a la formación de un cáncer en esta zona. Se proporciona información sobre el diagnóstico, el tratamiento y los resultados esperados de esta afección.
Anatomía & Consideraciones funcionales
La orofaringe es el compartimento medio de la faringe, es decir, la garganta; es la región de la garganta entre la nasofaringe (compartimento superior) y la hipofaringe (compartimento inferior). La orofaringe incluye las amígdalas, la base de la lengua, el paladar blando y las paredes faríngeas. Varios de estos subsitios son localizaciones muy comunes para el desarrollo de cáncer de cabeza y cuello, y un tumor presente en cualquiera de estos subsitios puede ser categorizado ampliamente como un tumor orofaríngeo. Es importante distinguir la orofaringe de la cavidad oral (boca), ya que los tumores que surgen en estos dos lugares pueden comportarse de forma diferente y requieren consideraciones muy distintas en cuanto a la función y el tratamiento adecuado.
Las amígdalas (también denominadas amígdalas palatinas) son conjuntos de tejido linfoide situados a cada lado de la orofaringe que participan en la función inmunitaria del tracto aerodigestivo. Aunque las amígdalas pueden ser bastante grandes durante la infancia, generalmente retroceden con la edad, y a muchos adultos les queda muy poco tejido amigdalar visible. El agrandamiento o la asimetría de las amígdalas en un adulto puede ser simplemente una variante anatómica, pero también puede ser una indicación de la presencia de un tumor. Se ha comprobado que la extirpación de las amígdalas no compromete el estado inmunitario.
La base de la lengua (o base de la lengua) se refiere a la porción de la lengua que reside en la orofaringe (1/3 posterior de la lengua). La base de la lengua es funcional y anatómicamente distinta de la lengua oral, que es la porción de la lengua que reside en la cavidad oral (2/3 anteriores de la lengua) y es más importante para el habla y el lenguaje. Los músculos de la base de la lengua están más implicados en la deglución que en el habla, y desempeñan un papel fundamental en el control del paso de alimentos y líquidos de la boca a la garganta. La disfunción de la base de la lengua resultante de un tumor, la pérdida de tejido debido a la cirugía o los efectos relacionados con la radiación pueden dar lugar a dificultades para tragar o a la aspiración (derrame de líquidos en la laringe o la caja de voz).
El paladar blando es un cabestrillo de tejido blando muscular que reside detrás del paladar duro, o techo de la boca. El paladar blando separa la nariz y la nasofaringe del resto de la faringe y la cavidad oral durante el habla y la deglución. La incapacidad de cerrar el paladar blando (insuficiencia velofaríngea) debido a un tumor, una resección o una cicatriz puede provocar un habla hipernasal, así como el reflujo de líquidos hacia la nariz durante la deglución. Las paredes laterales y posteriores de la orofaringe están compuestas principalmente por músculos que desempeñan un papel de apoyo en la fase faríngea de la deglución.
Epidemiología
La orofaringe es uno de los lugares más comunes de cáncer de cabeza y cuello en los Estados Unidos. Se estima que cada año se diagnostican entre 11.000 y 13.000 nuevos casos de cáncer de orofaringe en Estados Unidos (Jemal; Siegel; CDC). La gran mayoría de estos tumores son carcinomas de células escamosas, un cáncer que surge de las células epiteliales escamosas que recubren el tracto aerodigestivo superior. Los carcinomas de células escamosas también pueden surgir en otras muchas localizaciones, como la piel, los pulmones, la vejiga y el cuello uterino, pero el comportamiento del tumor y las opciones de tratamiento varían enormemente entre las distintas localizaciones corporales. Los hombres tienen más de cuatro veces más probabilidades que las mujeres de desarrollar un carcinoma de células escamosas orofaríngeo (OPSCC), con un riesgo anual global de 6,2 casos por cada 100.000 hombres frente a 1,4 casos por cada 100.000 mujeres (Jemal, CDC). La incidencia en los Estados Unidos es mayor entre los hombres blancos y negros, y menor entre los hispanos, los nativos americanos y los asiáticos/isleños del Pacífico.
Factores de riesgo
Tabaco y alcohol
El consumo de tabaco se ha establecido firmemente como el principal factor de riesgo en la mayoría de los cánceres del tracto aerodigestivo de cabeza y cuello (Sturgis 04, Sturgis 07). El riesgo de desarrollar cáncer de cabeza y cuello a lo largo de la vida se multiplica por 10 en los fumadores, y la magnitud del riesgo se multiplica por 25 en los fumadores más intensos. El consumo de alcohol es un factor de riesgo independiente para el desarrollo del cáncer de cabeza y cuello. Aunque el riesgo es mayor con el consumo crónico de alcohol en exceso, hay algunas pruebas de que el consumo de alcohol ligero también puede aumentar el riesgo de desarrollar cáncer de orofaringe (Bagnardi). El consumo combinado de tabaco y alcohol aumenta aún más el riesgo de cáncer (Masberg). Históricamente, hasta el 90% de los carcinomas de células escamosas de cabeza y cuello, incluido el OPSCC, se han atribuido al consumo de tabaco y al abuso de alcohol (Sturgis 04). El consumo de tabaco en los Estados Unidos ha disminuido de forma constante durante las últimas cinco décadas, y el porcentaje de fumadores activos ha pasado del 43% en 1965 a menos del 20% en 2010 (Mariolis, Skinner). El consumo de alcohol per cápita ha mostrado un descenso más modesto, pasando de 2,7 galones al año a mediados de la década de 1980 a 2,26 galones al año en 2010 (LaVallee). Estas tendencias han sido generalmente paralelas a la disminución de las tasas de incidencia y mortalidad por cáncer de cabeza y cuello.
Virus del Papiloma Humano
A pesar de la disminución de las tasas de consumo de tabaco y alcohol, las tasas de cáncer de orofaringe han tenido una tendencia constante al alza durante la última década. Esto se debe principalmente al aumento de los cánceres relacionados con la infección por el virus del papiloma humano (VPH). Los virus del papiloma humano son un gran grupo de virus relacionados que se propagan a través del sexo vaginal, oral y anal. El VPH es la infección de transmisión sexual más común en los Estados Unidos, y afecta a más de la mitad de las personas sexualmente activas en algún momento de su vida (NCI). Varias cepas del VPH se asocian a un mayor riesgo de desarrollar cánceres cervicales, genitales y orofaríngeos. La infección de las células epiteliales por cepas de alto riesgo del VPH se asocia a la producción de proteínas víricas que pueden acabar interfiriendo en la capacidad normal de la célula para suprimir el crecimiento del tumor. El sistema inmunitario elimina con éxito la infección por VPH en la mayoría de los pacientes, y sólo una pequeña parte de los pacientes infectados por cepas de VPH de alto riesgo desarrollará un cáncer relacionado con el VPH. Se calcula que aproximadamente el 7% de las personas de entre 14 y 69 años de edad en los EE.UU. tienen una infección oral por VPH en un momento dado, detectada mediante un enjuague bucal. Aproximadamente la mitad (3,7%) de esas infecciones son por cepas de VPH de alto riesgo (Gillison 2012; Sanders). El tiempo que transcurre entre una infección oral por VPH y el desarrollo de un cáncer orofaríngeo relacionado con el VPH se estima entre 15 y 30 años. Por lo tanto, el aumento del OPSCC observado desde la década de 1990 refleja en gran medida los cambios en las prácticas sexuales de las décadas de 1960 y 1970.
El perfil de riesgo del OPSCC relacionado con el VPH difiere de la mayoría de los cánceres de cabeza y cuello. En comparación con los pacientes con tumores no relacionados con el VPH, los pacientes con OPSCC positivos al VPH tienen más probabilidades de ser jóvenes, blancos, de nivel socioeconómico más alto, no fumadores y no bebedores. Los antecedentes sexuales están fuertemente asociados a los cánceres VPH-positivos. Se ha asociado un aumento significativo del riesgo de OPSCC con el número de parejas sexuales a lo largo de la vida, cualquier antecedente de sexo oral, una edad más temprana en el inicio de las relaciones sexuales, el uso infrecuente de dispositivos de barrera durante las relaciones sexuales, antecedentes de enfermedades de transmisión sexual a lo largo de la vida y, entre los hombres, con antecedentes de contacto sexual con personas del mismo sexo (Heck; Gillison 2008).
Se ha demostrado una asociación entre el cáncer de cabeza y cuello y el consumo de marihuana, pero sigue siendo incierto si el consumo de marihuana es un factor de riesgo independiente para el OPSCC (Gillison 2008). La mala salud bucodental, incluida la enfermedad periodontal y la pérdida de dientes, se ha implicado en la etiología del carcinoma oral y orofaríngeo, pero las asociaciones han sido modestas y las pruebas no han sido generalmente concluyentes (Divaris). Una ingesta elevada de frutas y verduras en la dieta puede ser algo protectora para el cáncer oral y faríngeo, aunque las pruebas al respecto no han sido concluyentes (Lucenteforte).
Diagnóstico & Evaluación
Cualquier paciente con una masa persistente en el cuello o la garganta o con síntomas que sugieran un cáncer orofaríngeo debe ser remitido a un otorrinolaringólogo (ORL) o a un cirujano de cabeza y cuello para una evaluación más profunda. Los síntomas del cáncer orofaríngeo pueden incluir dolor de garganta, dificultad para tragar, pérdida de peso, dolor de oídos, cambio de voz y saliva teñida de sangre. La evaluación inicial consiste en una historia clínica detallada y un examen exhaustivo de la cabeza y el cuello, que generalmente incluye el examen de la faringe y la laringe con un pequeño endoscopio flexible realizado en la consulta. Cualquier tumor sospechoso de la orofaringe debe ser objeto de una biopsia para su evaluación histopatológica. En muchos casos es posible realizar la biopsia en la clínica si una lesión es fácilmente accesible, ya sea directamente a través de la boca o mediante una endoscopia flexible. Sin embargo, en muchos casos la evaluación requerirá un examen adicional y una biopsia bajo anestesia general en un quirófano. En general, estos procedimientos pueden completarse en menos de treinta minutos y pueden realizarse de forma ambulatoria en la mayoría de los casos. En determinadas circunstancias, es posible obtener tejido adecuado para el diagnóstico mediante una biopsia con aguja (aspiración con aguja fina o FNA) si un ganglio linfático del cuello está afectado por el cáncer (es decir, una metástasis ganglionar). La biopsia con aguja se realiza con mayor frecuencia en la clínica y no requiere anestesia, aunque puede no proporcionar el mismo grado de información sobre la estadificación que el examen bajo anestesia. En todos los casos se recomienda analizar las muestras de biopsia para determinar el estado del VPH. El estado positivo para el VPH predice mejores resultados con las terapias estándar en general, pero esta información no debe utilizarse actualmente para adaptar las decisiones relativas al tratamiento, con la excepción de los ensayos clínicos cuidadosamente supervisados.
Todos los pacientes con un diagnóstico confirmado de OPSCC deben someterse a la evaluación de un equipo de tratamiento multidisciplinar. Deben obtenerse imágenes para evaluar el tumor primario, la afectación de los ganglios linfáticos del cuello y la evidencia de la propagación del cáncer metastásico más allá de la cabeza y el cuello. Los proveedores pueden optar por solicitar una tomografía computarizada (TC) o una resonancia magnética (RM) del cuello para evaluar la faringe y los ganglios linfáticos del cuello. Esta exploración debe realizarse con contraste intravenoso en casi todos los casos, a excepción de los pacientes con función renal alterada o con alergia al medio de contraste. La tomografía computarizada del tórax también está indicada en la mayoría de los casos, para evaluar la presencia de cáncer metastásico en los pulmones o en los ganglios linfáticos del tórax. La tomografía por emisión de positrones (PET) también se está utilizando con mayor frecuencia para la evaluación previa al tratamiento, en particular en el caso de los pacientes con enfermedad en estadio avanzado.
Como parte de la evaluación previa al tratamiento, todos los pacientes que decidan someterse a la radioterapia deberán someterse a una evaluación dental antes del tratamiento. Como resultado de los efectos de la radiación sobre el hueso y el tejido circundante, existe un riesgo significativamente mayor de complicaciones relacionadas con el hueso asociadas a los procedimientos dentales que se realizan después de la radioterapia. En los casos más graves, la extracción dental o la infección después de la radiación pueden provocar la muerte del tejido óseo (osteorradionecrosis), lo que requiere la extracción quirúrgica del hueso. Para minimizar el riesgo de estas complicaciones, se pueden recomendar extracciones dentales antes de la radiación si hay evidencia de caries dental o enfermedad periodontal avanzada. A todos los pacientes se les debe proporcionar una evaluación nutricional y del habla y la deglución antes del tratamiento. Los pacientes que experimentan una pérdida de peso significativa o dificultad para tragar como resultado del OPSCC pueden beneficiarse de la colocación quirúrgica de una sonda de alimentación en el estómago antes del tratamiento. Sin embargo, muchos pacientes son capaces de mantener una dieta oral durante todo el tratamiento, y la colocación de una sonda de alimentación no es necesaria para todos los pacientes. Siempre que sea posible, los pacientes sometidos a tratamiento para el OPSCC deben seguir comiendo y bebiendo por la boca durante el curso del tratamiento, siempre que el equipo de tratamiento lo apruebe como seguro. El ejercicio de los músculos faríngeos durante el tratamiento puede ayudar a mantener la función de deglución normal tanto durante como después de la terapia contra el cáncer.
En un pequeño subgrupo de pacientes el cáncer de células escamosas se diagnostica sólo mediante una biopsia por aspiración de un ganglio linfático anormalmente agrandado. En estos casos, el examen físico, las imágenes y las biopsias intraoperatorias pueden no revelar un cáncer evidente en la garganta. Estos casos se denominan «primario desconocido», ya que el lugar de desarrollo del cáncer primario permanece oculto. En estos casos se recomienda especialmente que el aspirado con aguja se someta a la prueba del VPH. La positividad al VPH sugiere que la orofaringe es el lugar más probable de origen del cáncer y predice mejores resultados.
Estadística
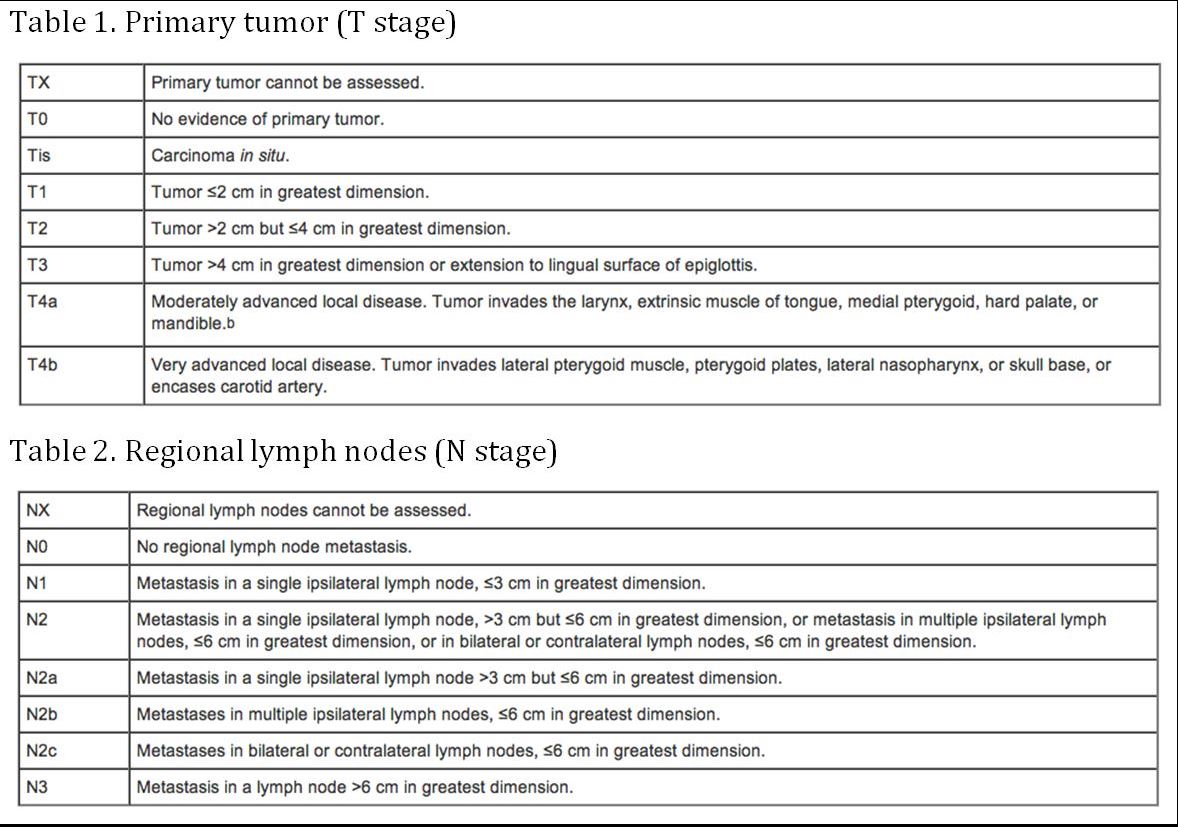

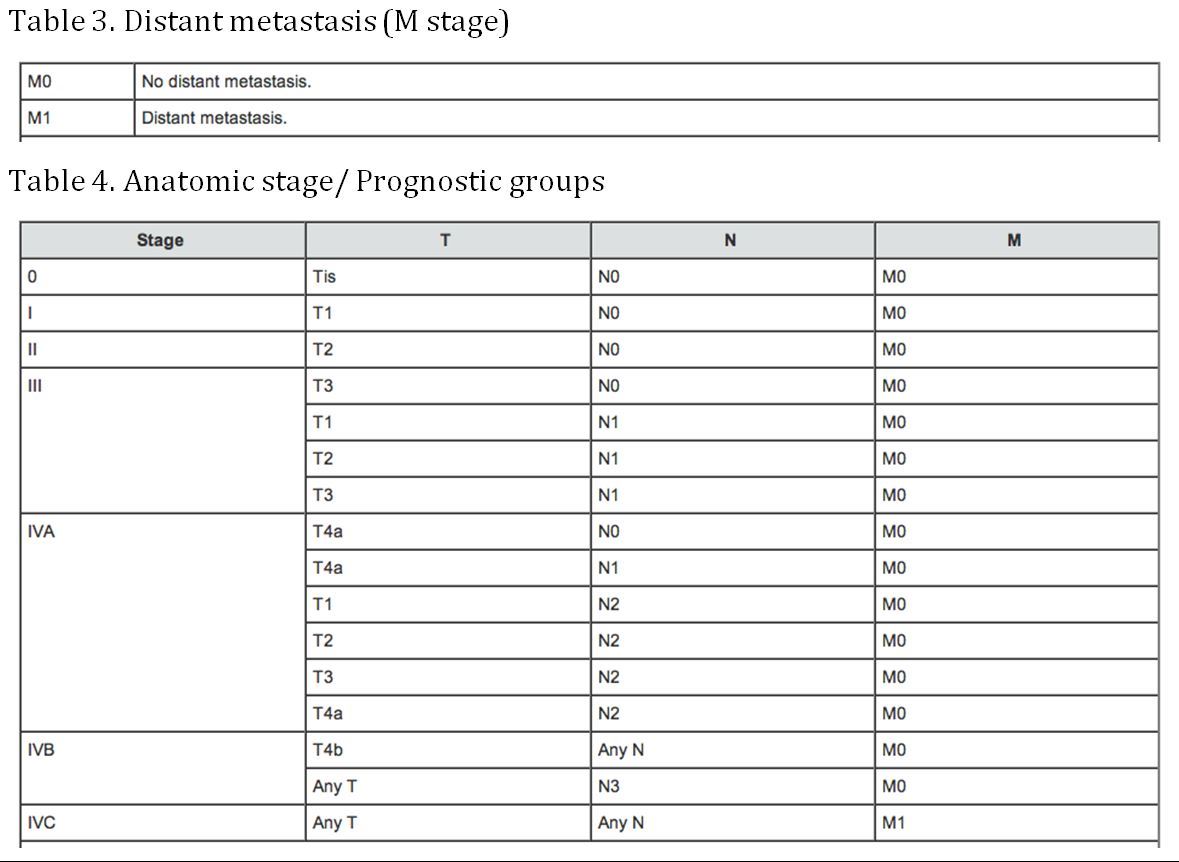

(AJCC: Pharynx. En: Edge SB, Byrd DR, Compton CC, et al., eds: AJCC Cancer Staging Manual. 7th ed. New York, NY: Springer, 2010, pp 41-56)